![]()
LISE DASSIEU, ÉLISE ROY /
Élise Roy, MD, M. Sc, Professeure, Université de Sherbrooke, Chaire de recherche en toxicomanie
Correspondance :
Centre de recherche du Centre hospitalier de l’Université de Montréal (CRCHUM)
Tour Saint-Antoine, bureau S01.135.03
850, rue Saint-Denis
Montréal (Québec) H2X 0A9
Canada
Tél. : 514 890-8000, poste 30991
Courriel : lise.dassieu@umontreal.ca
Cette recherche a bénéficié du soutien financier de la Chaire de recherche en toxicomanie de l’Université de Sherbrooke.
Résumé
En réponse à la crise des opioïdes qui sévit en Amérique du Nord, plusieurs autorités sanitaires ont récemment déconseillé la prescription d’analgésiques opioïdes aux personnes ayant un historique d’utilisation de substances. Identifiées comme une population à risque de dépendance et de décès liés aux opioïdes, les personnes utilisatrices de drogues (PUD) souffrant de douleurs semblent particulièrement exposées à des difficultés de prise en charge. Une synthèse des connaissances sur les problèmes de douleur chez les PUD apparait donc hautement nécessaire dans le contexte actuel. L’objectif de cet article est de recenser et discuter la littérature disponible au sujet de (1) la prévalence de la douleur physique aiguë et chronique chez les PUD, (2) la prise en charge de leurs douleurs dans les services de santé, et (3) leurs pratiques d’automédication de la douleur. Afin d’identifier les enjeux de société et de santé publique soulevés par la douleur des PUD, nous mobilisons également des études sociologiques et anthropologiques sur l’expérience de la douleur en population générale. Ce travail souligne les difficultés de reconnaissance de la douleur des PUD par les professionnels de santé, tout en interrogeant les liens entre les barrières d’accès des PUD à une prise en charge médicale et leurs pratiques d’automédication de la douleur. En donnant l’occasion d’envisager la douleur des PUD en tant que phénomène collectif sur les plans populationnel et sociologique, cet article ouvre de nouvelles pistes pour la recherche, l’intervention auprès de PUD souffrant de douleurs, ainsi que l’orientation des politiques de santé en la matière.
Mots-clés : personnes utilisatrices de drogues, douleur, opioïdes, automédication, sociologie, recension des écrits
Pain among people who use drugs: state of knowledge and socio-anthropological issues
Abstract
As a response to the current opioid crisis in North America, several health authorities have recommended not to prescribe opioid painkillers to people with a history of substance use. People who use drugs (PWUD) suffering from chronic pain are identified as a population at risk of opioid-related mortality and addiction. As such, they are likely to experience barriers of access to pain management. In this context, a knowledge synthesis about chronic pain in PWUD is highly needed. This article aims at identifying and discussing the available literature pertaining to (1) the prevalence of acute and chronic physical pain among PWUD, (2) the management of their pain in health services, and (3) their experience with self-medication of pain. To identify the intermingling social and public health issues raised by PWUD’s pain, we propose to make a link between epidemiological studies of PWUD’s pain and socio-anthropological studies of pain experience in the general population. This review shows that caregivers hardly acknowledge the existence of PWUD’s pain. We also examine the links between PWUD’s self-medication of pain and their barriers of access to medical pain management. By offering the opportunity to consider PWUD’s pain as a collective phenomenon at populational and sociological levels, this article opens new avenues for research, intervention with PWUD suffering from pain, and health policies in this area.
Keywords: people who use drugs, pain, opioids, self-medication, sociology, literature review
El dolor en las personas consumidoras de drogas: estado de los conocimientos y cuestiones socio antropológicas
Resumen
En respuesta a la “crisis de los opioides” que hace estragos en América del Norte, numerosas autoridades sanitarias han desaconsejado últimamente la prescripción de opioides para el dolor en los casos de las personas que tienen una historia de abuso de sustancias. Identificadas como población a riesgo desde el punto de vista de la dependencia y de la mortalidad relacionada con los opioides, estas personas consumidoras de drogas que sufren dolor parecen particularmente expuestas a dificultades relacionadas con la obtención de tratamiento para el dolor. Una síntesis de los conocimientos sobre los problemas de dolor en estas personas se hace por lo tanto muy necesaria en el contexto actual. El objetivo de este artículo es el de recensar y discutir la bibliografía disponible sobre lo siguiente: 1) la prevalencia del dolor físico agudo y crónico entre las personas que consumen drogas, 2) el tratamiento de sus dolores en los servicios de salud y 3) las prácticas de automedicación para el dolor de estas personas. Con el fin de identificar las cuestiones de sociedad y de salud pública que plantea el dolor de las personas consumidoras de drogas, apelamos igualmente a estudios sociológicos y antropológicos sobre la experiencia del dolor en la población en general. Este trabajo destaca las dificultades que tienen los profesionales de la salud para reconocer el dolor entre quienes consumen drogas y averigua al mismo tiempo los vínculos entre las barreras que experimentan estas personas consumidoras en el acceso al tratamiento y sus prácticas de automedicación para el dolor. Al ofrecer la ocasión de considerar el dolor de los consumidores de drogas como fenómeno colectivo en los planos poblacional y sociológico, este artículo abre nuevas pistas para la investigación, la intervención ante las personas consumidoras que sufren dolores y la orientación de las políticas de salud en la materia.
Palabras clave: consumidores de drogas, dolor, opioides, automedicación, sociología, reseña de escritos
Contexte : consommation de drogues, douleur chronique, et « crise des opioïdes » en Amérique du Nord
La « crise des opioïdes », qui fait l’objet d’une forte médiatisation depuis quelques années en Amérique du Nord, se rapporte à deux phénomènes distincts. Tout d’abord, les médias s’inquiètent d’une « crise » de la prescription d’opioïdes, pourtant déjà ancienne : depuis plusieurs décennies, l’Amérique du Nord est confrontée aux nombreux cas de dépendance aux médicaments opioïdes obtenus sur prescription médicale, qui surviennent chez des personnes souffrant de douleur chronique ou d’autres pathologies. La « surprescription » d’opioïdes est mise en cause pour ses conséquences néfastes telles que des cas de décès par surdose. À ceci s’ajoute un deuxième phénomène, à savoir la recrudescence récente des décès par surdose parmi les personnes utilisatrices de drogues (PUD), due à la présence, sur le marché de rue, d’opioïdes puissants tels que le fentanyl contrefait[1]. Les deux phénomènes, même s’ils sont concomitants, concernent des populations sensiblement différentes, des produits obtenus et consommés dans des contextes différents, avec des conséquences différentes pour les personnes. Les liens entre les deux versants de cette « crise » sont complexes, ce qui contribue à créer de la confusion sur les solutions à y apporter.
Le Canada s’inscrit, aux côtés des États-Unis, comme l’un des pays du monde où la prescription d’analgésiques opioïdes est la plus répandue (Fischer, 2015 ; Fischer, Jones, et Rehm, 2014). Au Québec, la prévalence de l’usage d’opioïdes prescrits parmi les bénéficiaires du régime public d’assurance médicaments était de 10 % en 2016 (Tremblay et Daigle, 2018). S’appuyant sur des études montrant la corrélation entre les forts taux de prescription d’opioïdes et une prévalence accrue de la dépendance et de la mortalité par surdose (Fischer, Nakamura, Urbanoski, Rush et Rehm, 2012 ; Wisniewski, Purdy et Blondell, 2008), les autorités sanitaires s’interrogent aujourd’hui sur la pertinence de ces traitements dans le cadre de la douleur chronique non cancéreuse. Aux États-Unis comme au Canada, les plus récentes recommandations cliniques incitent les médecins à la prudence dans la prescription, tout en préconisant une surveillance étroite des facteurs de risque de dépendance et de surdose (Centers For Disease Control and Prevention, 2016 ; Busse et al., 2017). En conséquence, les professionnels de santé se montrent de plus en plus hésitants : au Canada, les médecins de famille sont nombreux à craindre que les patients souffrant de douleur chronique ne développent des problèmes liés à la dépendance (Allen, Asbridge, Macdougall, Furlan et Tugalev, 2013). Au Québec, ces craintes semblent représenter aujourd’hui un frein à la prescription d’opioïdes (Roy, Thibault, Dubé, Hamel, Labesse et Côté, 2016). Ainsi, un changement s’est récemment amorcé dans les politiques de prise en charge de la douleur. Alors que, quelques décennies plus tôt, les opioïdes étaient considérés comme une ressource incontournable pour soulager certaines douleurs persistantes (Portenoy, 1996), la tendance actuelle, tant pour les médias que pour les autorités sanitaires, est à la vigilance face aux dommages occasionnés par ces médicaments (Knight et al., 2017).
Dans ce contexte, le soulagement de la douleur chronique chez les PUD apparaît hautement problématique (Bell et Salmon, 2009). Identifiées comme une population à risque de dépendance et de décès liés aux opioïdes (Gagné et al., 2014 ; Leclerc, Roy, Morissette, Alary, Parent et Blouin, 2016), les PUD sont en effet les premières concernées par les restrictions à la prescription. Les dernières recommandations canadiennes préconisent notamment de poursuivre un traitement médicamenteux non opioïde même s’il ne fonctionne pas pour les personnes qui ont un historique de dépendance à des substances[2] : (Busse et al., 2017).
Cela augure des problèmes de prise en charge et risque de laisser les médecins démunis face aux personnes présentant conjointement un problème de douleur chronique et une consommation de drogues. En effet, ces personnes sont généralement exclues des essais cliniques évaluant la pertinence des opioïdes en douleur chronique (Houle et Raymond, 2008), ce qui contribue à l’invisibilisation statistique et clinique de leur situation. Ainsi, une synthèse des connaissances sur la douleur chez les PUD apparaît hautement nécessaire dans le contexte actuel.
Objectifs et questionnements
Peu de synthèses des connaissances sont disponibles à ce jour sur le problème de la douleur chronique chez les PUD. L’objectif de cet article est de recenser et discuter la littérature existante au sujet de (1) la prévalence de la douleur physique aiguë et chronique chez les PUD, (2) la prise en charge de leurs douleurs dans les services de santé, et (3) leurs pratiques d’automédication de la douleur. Ultimement, cet article vise à mieux comprendre les enjeux de société et de santé publique posés par la douleur de ces personnes. Pour ce faire, nous mettrons en perspective une recension des écrits sur la douleur chez les PUD avec quelques travaux en sociologie et anthropologie de la santé, portant sur l’expérience de la douleur et l’accès aux services de santé pour d’autres populations non utilisatrices de drogues. En donnant l’occasion d’envisager la douleur des PUD en tant que phénomène collectif sur les plans populationnel et sociologique, cet article a pour but d’ouvrir de nouvelles pistes pour la recherche, l’intervention en dépendance et en réduction des méfaits auprès de PUD souffrant de douleurs, ainsi que l’orientation des politiques de santé en la matière.
Après un exposé de la méthodologie de l’étude, nous présenterons conjointement les résultats de la recension des écrits et les éléments de discussion et d’interprétation. Nous chercherons, dans un premier temps, à déterminer l’ampleur du phénomène de la douleur chez les PUD en faisant un tour d’horizon des enquêtes épidémiologiques ayant évalué sa prévalence dans différentes sous-populations de PUD. Nous verrons qu’il n’est pas toujours aisé de répondre à la question : « Combien de PUD sont concernées par des problèmes de douleur ? ». La recension des études de prévalence et leur relecture sous l’éclairage de quelques travaux en sciences sociales permettront notamment de s’interroger sur les différentes définitions de la douleur sous-jacentes aux enquêtes populationnelles, et de suggérer des pistes pour expliquer les données de prévalence. Nous traiterons ensuite de la question des conditions de prise en charge de la douleur chez les PUD, en tenant compte à la fois des études portant sur la situation des personnes souffrantes et sur celle du personnel soignant. Quelles sont les réponses des professionnels de santé face aux douleurs des PUD, compte tenu des faibles ressources fournies par les recommandations cliniques ? Pour finir, l’article recensera les travaux abordant les méthodes de soulagement de la douleur utilisées par les PUD en dehors du recours aux services de santé. Que sait-on de la manière dont ces personnes gèrent leurs douleurs au quotidien ? En particulier, dans quelle mesure les substances issues du marché de rue sont-elles utilisées en automédication de la douleur ? L’automédication de la douleur s’inscrit-elle pour les PUD comme une alternative au recours à la médecine, ou bien est-elle utilisée de façon complémentaire à ce recours ?
Méthodologie
La méthode utilisée pour la recension des écrits correspond à celle de la revue narrative (Green, Johnson et Adams, 2006). Même s’il ne s’agit pas d’une revue systématique au sens strict, la démarche adoptée identifie les travaux majeurs, porteurs de données innovantes sur la question. Il s’agit d’une recension de type configurative (Gough, Thomas et Oliver, 2012) : elle a pour objectif de mieux comprendre des processus sociaux et d’identifier des orientations de recherche et d’intervention novatrices, plutôt que d’évaluer l’efficacité des dispositifs ou interventions existantes. L’objectif n’est donc ni normatif ni évaluatif : cette recension doit avant tout contribuer à la discussion d’un problème, en faisant dialoguer différentes disciplines[3] et en proposant l’éclairage des sciences sociales sur un sujet de société usuellement appréhendé comme un problème individuel.
Critères de sélection des articles
Dans une revue de littérature configurative, l’hétérogénéité et la diversification des sources sont primordiales pour favoriser la mise en discussion du problème traité et l’émergence de pistes de recherche nouvelles (Gough et al., 2012). Cette recension prend en compte les recherches reposant sur des méthodes tant qualitatives que quantitatives, ainsi que les synthèses de la littérature scientifique. En cohérence avec les questionnements qui guident notre investigation, nous avons retenu les articles relevant des disciplines de l’épidémiologie, de la santé publique et des sciences sociales de la santé (sociologie, anthropologie, sciences infirmières lorsqu’un cadre théorique de sciences sociales est utilisé). Certains travaux retenus s’inscrivent dans une perspective interdisciplinaire combinant ces différentes approches. Ont été exclues les études de disciplines telles que la médecine (hors santé publique), la psychologie ou les neurosciences, car nous ne souhaitions pas appréhender la douleur des PUD dans sa dimension physiologique ou psychique au niveau individuel, mais plutôt documenter les dimensions collectives et populationnelles du phénomène. Nous avons exclu les articles fournissant uniquement des recommandations ou conseils de bonnes pratiques pour les professionnels et ne faisant pas mention de résultats de recherche identifiables.
Nous avons retenu les travaux s’intéressant à la prévalence, la prise en charge et la gestion autonome de la douleur physique chez les PUD et les personnes suivant un traitement pour leur dépendance, ainsi que les travaux qui documentent les pratiques et représentations des professionnels de santé envers cette population dans le cadre de la prise en charge de la douleur. Cette recension ne couvre pas le problème de la douleur ou souffrance morale ou psychique. Elle exclut également la question des douleurs liées spécifiquement au sevrage.
Nous avons choisi de ne pas fixer de limite concernant les dates de publication des articles lors de la recherche bibliographique, afin de ne pas restreindre notre analyse aux seuls problèmes d’actualité. Les articles finalement retenus dans cette recension ont été publiés entre 2000 et 2017.
Méthode de collecte des références
Les références bibliographiques ont été collectées par une recherche dans les bases de données Medline, Psycinfo, Socindex, et Cinahl, qui sont les principales ressources couvrant la thématique des drogues dans les disciplines qui nous intéressent. Les mots-clés ont été choisis en fonction des questionnements et objectifs de la recension (tableau 1). La sélection en fonction des critères thématiques et disciplinaires présentés ci-dessus a été réalisée sur la base du titre et de la lecture des résumés. Enfin, une recherche complémentaire a été effectuée à partir des bibliographies des articles collectés, afin de s’assurer de n’omettre aucune référence importante. Un total de 52 publications ont été retenues à l’issue de cette double procédure (détails en tableau 2). La recherche bibliographique a été effectuée par la première autrice du présent article. La sélection et les interprétations ont ensuite été validées par la seconde autrice.


L’épidémiologie de la douleur chez les personnes utilisatrices de drogues
Un phénomène répandu, mais difficile à quantifier
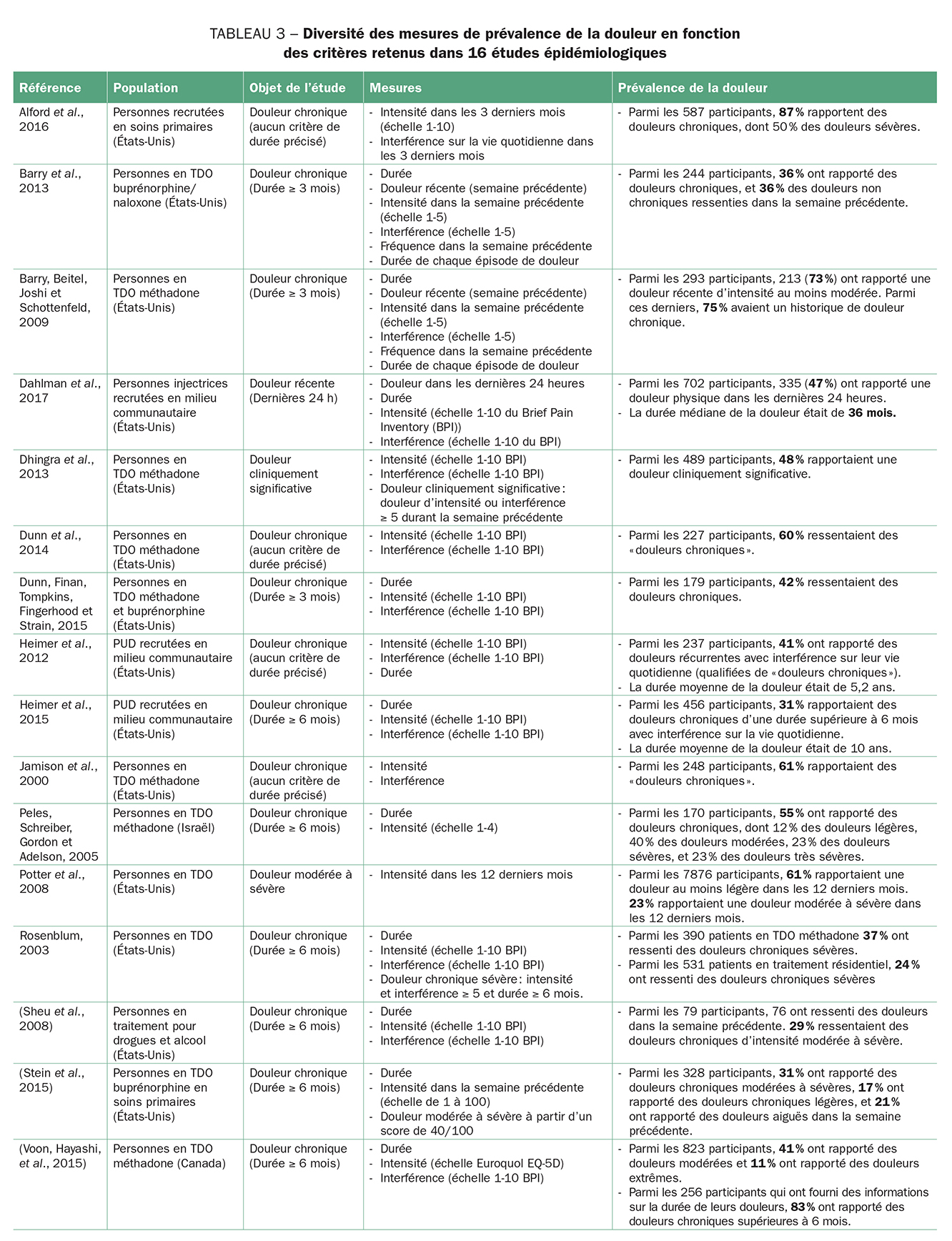
Plusieurs enquêtes épidémiologiques s’intéressant à la prévalence de la douleur physique chez les PUD se sont développées ces dernières années, témoignant d’un intérêt naissant pour la problématique. Tous les travaux recensés concluent à une forte prévalence des douleurs chroniques, variant de 30 à 87 % des PUD selon les études (voir tableau 3), (Clark, Stoller et Brooner, 2008 ; Dhingra et al., 2013 ; Dunn, Brooner et Clark, 2014 ; Eyler, 2013 ; Heimer, Zhan et Grau, 2015 ; Jamison, Kauffman et Katz, 2000 ; Rosenblum, 2003 ; Sheu et al., 2008). Les douleurs aiguës ont suscité moins d’intérêt en recherche, leur prévalence faisant rarement l’objet de mesures explicites. Les douleurs aiguës sont souvent appréhendées par opposition aux douleurs chroniques, sans faire l’objet d’une analyse spécifique. Par exemple, selon l’étude de Barry et ses collègues (2013) auprès de personnes traitées par buprénorphine-naloxone, 72 % des personnes répondantes rapportaient une douleur récente, dont 36 % une douleur chronique. Les 36 % restants ne remplissaient pas le critère de persistance de trois mois choisi pour qualifier la douleur de chronique.
Même si tous les travaux insistent sur la forte prévalence de la douleur chronique chez les PUD et les personnes en traitement de la dépendance aux opioïdes (TDO), les critères adoptés pour définir ce type de douleur varient selon les études, ce qui pourrait expliquer en partie l’obtention de données hétérogènes (Clark et al., 2008). Le tableau 3 indique les différents critères et les données de prévalence obtenues dans seize études recensées. La non-uniformisation des critères incite à pousser la réflexion au-delà des chiffres pour comprendre de quoi il est réellement question lorsque l’on évoque la prévalence des douleurs chroniques. Ces considérations sont d’ailleurs valables au-delà des études portant sur la population des PUD. À ce sujet, le travail historique de Baszanger sur la naissance de la médecine de la douleur dans les années 1970 rappelle que la douleur chronique a été définie à cette époque en tant qu’entité nosologique – et non plus en tant que symptôme d’une autre pathologie – sur le double critère de sa durée de persistance et de sa résistance aux tentatives de traitements (Baszanger, 1995, 2008). Dans les études épidémiologiques recensées, on distingue principalement trois mesures qui servent à définir et caractériser la douleur : la durée, l’intensité, et l’interférence sur la vie quotidienne[5]. Ces mesures sont mobilisées de diverses manières selon les enquêtes. La durée à partir de laquelle une douleur est considérée comme chronique varie généralement entre trois et six mois. Néanmoins, certaines études indiquent simplement la durée moyenne de la douleur dans leur échantillon sans préciser leur critère de chronicité. D’autres utilisent l’expression « douleur chronique » sans fournir d’indication de durée, ce qui engendre une certaine confusion autour de la notion de chronicité. Dans certaines études, on observe un glissement de sens : des critères de sévérité et d’interférence sont parfois utilisés pour qualifier la douleur de chronique (voir tableau 3).
L’intensité et l’interférence sur la vie quotidienne ne sont pas toujours retenues comme des critères pertinents, et lorsqu’elles le sont, les échelles employées et les seuils retenus peuvent, eux aussi, varier. Par exemple, dans le travail de Rosenblum et de ses collègues (2003), la douleur chronique sévère est définie comme une douleur qui persiste depuis plus de six mois, avec une intensité perçue comme modérée à sévère et une interférence sur la vie quotidienne perçue comme significative. Ce type de douleur concerne 37 % des patients en traitement méthadone interrogés dans cette enquête, alors que la douleur ressentie dans la semaine précédente, quels qu’en soient la durée et le niveau d’intensité, concerne 80 % de l’échantillon. D’autres travaux abandonnent la distinction aiguë/chronique pour se centrer sur l’intensité perçue de la douleur plutôt que sur sa durée (la douleur n’y est pas qualifiée de chronique). Chez Potter et ses collaborateurs (2008), 61 % de l’échantillon de personnes en TDO déclarent avoir ressenti des douleurs au moins légères dans les douze derniers mois, et 24 % font état de douleurs modérées à sévères[6].
Les populations envisagées dans les enquêtes de prévalence sont, elles aussi, diversifiées. La majorité des recherches se sont intéressées au cas des personnes en TDO – principalement la méthadone – (Clark et al., 2008 ; Dhingra et al., 2013 ; Dunn et al., 2014 ; Eyler, 2013 ; Jamison et al., 2000 ; Potter et al., 2008 ; Rosenblum, 2003 ; Stein et al., 2015 ; Voon, Hayashi, et al., 2015). D’autres travaux, moins nombreux, ont mesuré la prévalence de la douleur chez des PUD ne bénéficiant pas d’un traitement (Dahlman, Kral, Wenger, Hakansson et Novak, 2017 ; Heimer et al., 2012, 2015). Chez ces derniers, la prévalence de la douleur d’une durée supérieure à six mois serait de 31 % (Heimer et al., 2015). Elle concernerait en particulier les personnes les plus âgées et les personnes injectrices de médicaments opioïdes. La douleur récurrente ayant une interférence sur la vie quotidienne concerne 40 % de l’échantillon de l’enquête menée en 2012 par les mêmes auteurs (Heimer et al., 2012). Dans une autre étude récente, les douleurs physiques dans les dernières 24 heures concernaient près de la moitié de l’échantillon de personnes injectrices de drogues, avec une durée médiane de la douleur s’élevant à 36 mois (Dahlman et al., 2017).
Néanmoins, malgré la variation des populations prises en compte et des critères de définition de la douleur chronique, tous les travaux concluent à une prévalence particulièrement élevée des problèmes de douleur chez les PUD. Plusieurs enquêtes soulignent que la prévalence de la douleur serait deux à trois fois plus élevée chez les PUD que dans la population générale (Clark et al., 2008 ; Jamison et al., 2000 ; Rosenblum, 2003).
Comment expliquer les données de prévalence : pistes de réflexions socio‑anthropologiques
Malgré l’identification de facteurs associés à la présence de douleurs chroniques chez les PUD, parmi lesquels figurent les problèmes de santé physique et mentale (Jamison et al., 2000), l’âge, et l’utilisation de drogues par injection (Dunn et al., 2015 ; Heimer et al., 2015), la littérature épidémiologique livre peu de tentatives d’explications de l’écart entre les taux de douleur chez les PUD et ceux observés dans la population générale. Nous proposons d’interroger certains facteurs sociaux qui pourraient intervenir pour expliquer la forte prévalence des douleurs chez les PUD. En complément de l’approche épidémiologique, une approche par l’expérience sociale de la douleur pourrait éclairer en quoi les conditions de vie des PUD contribuent à l’apparition et à la chronicisation des douleurs. La sociologie et l’anthropologie de la santé ont depuis longtemps montré que le rapport des individus à la douleur ne se limite pas à une donnée biologique. La douleur chronique est indissociable de l’expérience vécue de la souffrance par la personne concernée, et cette expérience est souvent irréductible aux catégories diagnostiques et échelles de mesure standardisées utilisées par la médecine pour tenter de l’objectiver (Good, 1994, chapitre 5). Les médecins peuvent d’ailleurs avoir des difficultés à « déchiffrer » la douleur chronique en la rapportant à une cause biologique clairement identifiable (Baszanger, 1991). Ainsi, une mesure standardisée de l’intensité de la douleur au moyen d’échelles numériques (par exemple l’échelle de 1 à 10 utilisée dans la majorité des études recensées dans la section précédente) comporte des limites liées au caractère subjectif et social de la douleur : le niveau de douleur perçu peut être variable selon les individus, mais aussi selon les groupes et milieux sociaux desquels ils sont issus.
En effet, les anthropologues ont observé des variations socioculturelles dans le rapport à la douleur : la perception du niveau de douleur, le seuil de tolérance, les manières de ressentir et d’exprimer la douleur se construisent en fonction des appartenances culturelles et sociales des personnes (Zborowski, 1969 ; Boltanski, 1971 ; Le Breton, 1995, 2010). L’expérience de la douleur s’ancre dans des rapports au corps spécifiques à des groupes sociaux, tel que le « rapport instrumental » à un corps perçu comme outil de travail, fréquent parmi les personnes issues des milieux populaires (Boltanski, 1971). Des travaux anthropologiques sur la santé des personnes en situation d’itinérance décrivent une « culture » de la robustesse du corps et de l’endurance à la douleur, qui engendre une absence d’expression de la souffrance. Souvent, les personnes sans-abri ne perçoivent pas leur corps comme malade avant que les symptômes ne deviennent handicapants pour les activités quotidiennes. Cela peut être à l’origine de malentendus avec les soignants et expliquer certains recours tardifs aux services de soins ainsi que l’intensification des problèmes de santé (Benoist, 2008 ; Coulomb, 2018).
La vie quotidienne de nombreuses PUD s’inscrit dans le contact avec les « mondes sociaux » des drogues (Becker, 1985 ; Duprez et Kokoreff, 2000), en d’autres termes des réseaux de sociabilités organisés autour de l’approvisionnement et de la consommation de produits illicites (Bouhnik, 1996 ; Castel et al., 1998 ; Duprez et Kokoreff, 2000). De plus, les contextes socialement défavorisés et marginalisés dans lesquels évoluent de nombreuses PUD intensifient les difficultés qu’elles peuvent vivre tant sur le plan physique qu’émotionnel (Garcia, 2010).
L’insertion dans les « mondes de la drogue » (Duprez et Kokoreff, 2000), qui peut favoriser les situations de vulnérabilité et de marginalisation sociale, constitue-t-elle un mode de vie exposant particulièrement aux problèmes de douleur chronique ? Cette question ouvre une voie de recherche complémentaire à l’approche épidémiologique pour progresser dans l’explication de la forte prévalence de la douleur dans cette population.
La prise en charge de la douleur chez les personnes utilisatrices de drogues
De la réticence à prescrire aux problèmes de reconnaissance de la douleur
La prise en charge de la douleur des PUD est souvent qualifiée d’insuffisante ou d’inadéquate dans les travaux de recherche récents sur le sujet. Ce constat est à l’œuvre autant dans les enquêtes menées auprès de professionnels de santé que dans celles portant sur la satisfaction des personnes concernées. Plusieurs aspects de la prise en charge des PUD sont mis en cause : le soulagement médicamenteux insuffisant de la douleur, mais aussi, plus largement, l’absence de reconnaissance de la douleur par le personnel soignant. Enfin, des travaux soulignent le manque de ressources de certains professionnels pour traiter les douleurs des PUD.
La prescription de médicaments opioïdes dans une visée analgésique pose souvent problème aux médecins lorsqu’ils sont confrontés à des PUD (Baldacchino, Gilchrist, Fleming et Bannister, 2010 ; Barry et al., 2010 ; Berg, Arnsten, Sacajiu et Karasz, 2009 ; Clark et al., 2008). Les réticences proviendraient principalement de la crainte des effets iatrogènes tels que les surdoses, du refus d’alimenter un comportement addictif, et d’une peur d’être manipulés par des personnes cherchant à se procurer des médicaments dans un but d’abus ou de revente (Baldacchino et al., 2010 ; Bell et Salmon, 2009 ; Karasz et al., 2004 ; McNeil, Small, Wood et Kerr, 2014 ; Merril, Rhodes, Deyo, Marlott et Bradley, 2002 ; Monks, Topping et Newell, 2013 ; Morley, Briggs et Chumbley, 2015 ; Neale, Tompkins et Sheard, 2007).
Par conséquent, les refus de prescription d’analgésiques semblent fréquents (Fibbi, Silva, Johnson, Langer et Lankenau, 2012 ; McNeil et al., 2014 ; Ti et al., 2015 ; Voon, Callon, et al., 2015).
En outre, les douleurs des PUD sont souvent mal dépistées ou sous-estimées par les médecins (Baldacchino et al., 2010 ; McCreaddie et al., 2010 ; Sheu et al., 2008). La peur d’être manipulés conduirait certains praticiens à douter de l’existence de la douleur, ou encore à effectuer des examens complémentaires pour s’assurer qu’il s’agit bien d’une « douleur véritable » (Baldacchino et al., 2010). La fiabilité des plaintes des PUD est souvent mise en question par les professionnels. La figure stigmatisée du drug-seeking addict, le toxicomane en recherche de drogues (ou de médicaments), apparaît récurrente dans les discours et représentations chez de nombreux professionnels de santé (McCaffery, Grimm, Pasero, Ferrell et Uman, 2005).
Les réticences des professionnels pour reconnaître et soulager la douleur des PUD s’inscrivent dans un contexte plus global au sein duquel les politiques de santé et les recommandations cliniques incitent à la prudence envers les populations définies comme à risque de dépendance ou de complications cliniques liées aux opioïdes (Bell et Salmon, 2009 ; Gilson et Joranson, 2002 ; Keane, 2013).
Plusieurs recherches médicales auprès de patients traités pour des douleurs chroniques mettent en avant ce qu’elles présentent comme des risques accrus de « comportements aberrants dans la prise de médicaments » (Michna et al., 2004 ; Sehgal, Manchikanti et Smith, 2012) lorsque le patient présente un historique d’usage de substances. Ces études attribuent implicitement la responsabilité de l’addiction au comportement du patient plutôt qu’aux propriétés de la substance (Bell et Salmon, 2009 ; Keane, 2013). Elles concluent à l’importance de détecter les personnes susceptibles de développer un problème de dépendance, ce qui a souvent pour conséquence la mise en place d’une surveillance accrue des PUD durant le suivi médical. Lorsque leurs douleurs sont prises en charge, c’est donc sous un régime plus contraignant que pour la plupart des patients (Bell et Salmon, 2009), ce qui renforce le traitement d’exception dont les PUD font l’objet dans les services de santé.
Une autre conséquence de ces restrictions est le sentiment d’impuissance de certains professionnels, qui déplorent le manque de ressources disponibles pour soulager efficacement la douleur des PUD. Les infirmières hospitalières, qui sont quotidiennement au chevet des patients, seraient particulièrement confrontées à ce problème (McCreaddie et al., 2010 ; Monks et al., 2013 ; Morley et al., 2015 ; St. Marie, 2016). Pour ces différentes raisons, les PUD tendent à être considérées comme des patients « difficiles » lorsqu’il s’agit de traiter leurs douleurs (McCreaddie et al., 2010).
Ce contexte favorise un climat de « défiance mutuelle » (Merril et al., 2002) entre les soignants et les PUD au sujet de la douleur : les premiers craignent une instrumentalisation des prescriptions, alors que les secondes interprètent l’attitude des professionnels comme un « mauvais traitement intentionnel » ou un acte discriminatoire (McNeil et al., 2014 ; Merril et al., 2002 ; St. Marie, 2014). Beaucoup de PUD s’estiment insatisfaites de la prise en charge de leurs douleurs et de leurs relations avec les équipes soignantes (Blay, Glover, Bothe, Lee et Lamont, 2012 ; Jamison et al., 2000 ; St. Marie, 2014). Cela dit, l’insatisfaction face à la prise en charge et les difficultés de reconnaissance de la douleur ne sont pas spécifiques aux PUD, elles peuvent concerner plus largement les personnes souffrant de douleur chronique. Néanmoins, les PUD semblent connaître des difficultés particulières du fait des préjugés dont elles font l’objet de la part des soignants. Certaines emploient ainsi des stratégies pour obtenir une prise en charge de leurs douleurs (Morgan, 2006), par exemple en s’abstenant de révéler leur consommation au personnel de santé (Baldacchino et al., 2010 ; Merril et al., 2002). D’autres tendent à considérer la douleur comme une composante inévitable de leurs épisodes d’hospitalisation dès lors qu’elles connaissent de multiples expériences de soulagement insuffisant à l’hôpital (McNeil et al., 2014). De plus, selon Mc Neil et al. (2014), le traitement inadéquat de la douleur serait indirectement responsable de problèmes d’accès aux services hospitaliers pour les PUD. En effet, nombreux sont ceux et celles qui quittent prématurément l’hôpital sans autorisation pour se procurer des produits, ou qui en sont exclus pour avoir consommé des drogues dans l’hôpital afin de soulager leurs douleurs. Les problèmes de soulagement des syndromes de sevrage et la fréquente indisponibilité des TDO à l’hôpital jouent aussi un rôle majeur dans ce phénomène (McNeil et al., 2014).
Une difficulté d’obtention du statut social de patient en douleur
Les difficultés de reconnaissance de la douleur et d’obtention d’une prise en charge médicamenteuse révèlent une difficulté d’obtention du statut social[7] de patient en douleur : les PUD sont régulièrement reléguées au statut d’addicts en recherche de produits. Or, les soignants considèrent souvent ces deux statuts comme incompatibles (Bell et Salmon, 2009). La notion de « pseudoaddiction » aux analgésiques opioïdes, qui a pu être utilisée dans la littérature médicale pour désigner le développement de comportements addictifs aux opioïdes chez des personnes souffrant de douleurs chroniques insuffisamment soulagées, apparaît révélatrice de ce problème. Selon Bell et Salmon, la notion de « pseudoaddiction » renvoie à la volonté des professionnels d’établir une distinction entre des comportements pourtant comparables, en prenant pour base le type de personne impliquée : personne utilisatrice de drogues dans le cas de l’addiction, ou « patient légitime » dans le cas de la « pseudoaddiction » (Bell et Salmon, 2009).
En raison des difficultés de reconnaissance de leur douleur, les PUD souffrant de douleurs chroniques sont souvent suivies uniquement par les établissements de soins en dépendance, qui ne prennent généralement pas en charge la douleur, puisque cette dernière n’est pas une priorité dans leur mandat professionnel. De ce fait, des réflexions sur l’intérêt de favoriser le traitement de la douleur au sein des programmes méthadone voient le jour actuellement (Barry et al., 2014 ; Clark et al., 2008 ; Heimer et al., 2015 ; Potter et al., 2008). Plus largement, on constate un cloisonnement entre les prises en charge de la dépendance et celle de la douleur. Keane mentionne le cas paradoxal de patients ayant deux prescriptions de méthadone, l’une pour la douleur chronique et l’autre en tant que TDO, dans deux lieux différents, avec des soignants qui communiquent peu entre eux (Keane, 2013). On retrouve ici une problématique propre à la question des comorbidités que l’on connaît aussi pour les PUD souffrant de troubles mentaux (Sicot et al., 2019). La trajectoire de soin de ces patients est entravée par la coexistence de deux pathologies ou conditions que les soignants considèrent comme incompatibles, et pour lesquelles les possibilités de prise en charge conjointes sont limitées.
La gestion autonome de la douleur chez les personnes utilisatrices de drogues
Une pratique fréquente et conséquente à des difficultés de prise en charge médicale
Bien que peu documentées, les pratiques d’autosoulagement et d’automédication[8] de la douleur semblent relativement répandues parmi les PUD (Alford et al., 2016 ; Dahlman et al., 2017 ; Voon et al., 2014). Dans le cadre d’une enquête quantitative auprès de personnes injectrices de drogues à Vancouver (Voon et al., 2014), les auteurs notent que 97 % de celles qui rapportent des douleurs affirment utiliser des techniques d’automédication, principalement au moyen de médicaments opioïdes obtenus dans la rue (65 %) ou donnés par d’autres personnes (25 %), d’héroïne (52 %), et de cannabis (21 %). Des enquêtes auprès de personnes en TDO donnent des résultats similaires, soulignant une forte propension des personnes à soulager les douleurs au moyen d’héroïne ou d’opioïdes non prescrits (Barry et al., 2013 ; Barry, Beitel, Joshi, et al., 2009).
Certaines recherches se sont également intéressées aux techniques non médicamenteuses de gestion de la douleur chez les personnes en TDO. Les plus utilisées seraient la prière et les activités physiques telles que les étirements (Barry, Beitel, Cutter, et al., 2009 ; Dunn et al., 2015). Néanmoins ces techniques seraient moins fréquemment utilisées que les recours à des drogues ou à des médicaments hors prescription (Barry, Beitel, Cutter, et al., 2009 ; Barry et al., 2012).
Selon plusieurs études, l’automédication de la douleur au moyen de médicaments ou de drogues répondrait à des difficultés d’accès à une prise en charge médicale. En particulier, elle ferait souvent suite à des refus de prescription d’analgésiques opioïdes (Fibbi et al., 2012 ; Ti et al., 2015 ; Voon et al., 2014 ; Voon, Callon, et al., 2015). De même, chez les personnes en TDO, l’usage de drogues illicites serait souvent associé à la présence de douleurs chroniques, ce qui suggère que les personnes chercheraient à pallier une prise en charge insuffisante ou inexistante de leurs douleurs (Barry et al., 2008 ; Brands, Blake, Sproule, Gourlay et Busto, 2004 ; Clark et al., 2008 ; Karasz et al., 2004 ; Larson et al., 2007 ; Potter et al., 2008 ; Rosenblum, 2003 ; Trafton, Oliva, Horst, Minkel et Humphreys, 2004). Chez les PUD hospitalisées, on constate aussi un lien entre des difficultés de prise en charge de la douleur et des consommations de drogues durant l’hospitalisation (McNeil et al., 2014 ; Morgan, 2006 ; Ti et al., 2015). De ce point de vue, la douleur, lorsqu’elle est insuffisamment soulagée, serait susceptible de compromettre le contrôle de la consommation. Dans le contexte actuel de la recrudescence des surdoses liées aux opioïdes circulant sur le marché de rue, ces données renforcent l’importance, du point de vue des politiques de santé, de proposer de meilleures réponses aux PUD en termes de prise en charge de la douleur.
Plusieurs études sur l’utilisation de médicaments opioïdes hors prescription médicale par des PUD recrutés en milieu communautaire (Davis et Johnson, 2008 ; Lankenau et al., 2012 ; Roy, Richer, Arruda, Vandermeerschen et Bruneau, 2013) insistent sur les objectifs multiples pour lesquels ces médicaments sont consommés. Une même personne peut prendre divers médicaments alternativement pour soulager des douleurs, pour ressentir des effets euphorisants, ou pour soulager le manque. On retrouve aussi ces intentionnalités multiples chez certaines personnes en TDO, qui utilisent la méthadone à la fois pour soulager le manque et pour gérer des douleurs aiguës ou chroniques résultant d’autres pathologies (Dassieu, 2018 ; Keane, 2013). Certains travaux révèlent d’ailleurs que les doses de méthadone prescrites sont souvent plus élevées lorsque les patients souffrent de douleurs chroniques (Dhingra et al., 2013 ; Peles et al., 2005), ce qui suggère que la méthadone se substitue dans une certaine mesure à un traitement contre la douleur. On remarque donc une porosité des frontières entre soulagement de la douleur, soulagement du manque et recherche de plaisir : ces objectifs sont souvent entremêlés dans les pratiques des personnes, ce qui incite à nuancer l’opposition stricte entre usage et mésusage, et plus généralement entre médicament et drogue.
Du mésusage à l’automédication : comprendre les contextes d’émergence de ces pratiques
Les travaux sur la gestion autonome de la douleur des PUD laissent plusieurs questions non résolues. En effet, si les pratiques d’automédication peuvent résulter de difficultés d’accès à des prescriptions médicamenteuses, on peut aussi se demander dans quelle mesure l’automédication provoque des non-recours au système de santé, comme c’est le cas dans d’autres populations non utilisatrices de drogues qui utilisent l’automédication lorsqu’elles souhaitent éviter de consulter un médecin (Fainzang, 2010). Par ailleurs, les malentendus engendrés par l’automédication, souvent interprétée par les médecins en termes de mésusage ou d’inobservance, pourraient-ils être à l’origine de ruptures dans les traitements antidouleur ? Sur ces points, la littérature sociologique et anthropologique sur l’automédication en population générale permet de suggérer des développements de recherche possibles. Plusieurs travaux sur les relations médecin-patient soulignent en effet que les malentendus, incompréhensions et difficultés de communication entre médecins et patients résultent souvent d’un décalage entre les objectifs et priorités des uns et des autres (Fainzang, 2006 ; Membrado, 2014). Ces malentendus sont une source d’insatisfaction pour les patients, qui finissent quelquefois par se désinvestir de la relation de soin (Membrado, 2014) et rechercher d’autres ressources telles que l’automédication via les conseils de leur entourage (Fainzang, 2012).
L’étude anthropologique de Fainzang (2012) incite à aborder l’automédication non pas comme une pratique individuelle, mais plutôt comme une pratique intégrée dans des dynamiques collectives d’acquisition et de transmission de savoirs entre personnes utilisant des médicaments. Or, l’expérience des drogues et les interactions entre PUD sont propices à la constitution et à la circulation de savoirs expérientiels sur les substances (Dassieu, 2015, 2018). Étant donné que les pratiques d’automédication de la douleur apparaissent fréquentes dans cette population, une approche par les compétences et les connaissances mobilisées par les personnes permettrait de mieux comprendre leur contexte d’émergence et leur articulation avec d’autres formes de consommation (ex. : les consommations récréatives ou liées à la dépendance).
Envisager l’automédication de la douleur à travers le prisme des savoirs et des compétences des personnes concernées éviterait également de reproduire une approche normative de l’automédication qui considère ces pratiques comme des écarts à l’usage prescrit des médicaments antidouleur (mésusage, détournement, inobservance). La notion de mésusage, en particulier, apparaît relativement ambiguë : elle est usuellement utilisée en médecine ainsi qu’en recherche pour désigner les usages de médicaments prescrits s’écartant des normes promues par les professionnels de santé (en termes de posologie, de voie d’administration, mais aussi d’intentionnalité de la consommation). L’étymologie du terme, qui renvoie à un mauvais usage, suggère un jugement moral à l’égard de ces pratiques et sous-entend qu’elles ne sont pas souhaitables du point de vue médical. Les pratiques d’automédication de la douleur des PUD suggèrent pourtant que ce qui est couramment désigné en termes de mésusage peut inclure des pratiques ayant une visée thérapeutique aux yeux des personnes. Pour mieux prendre en compte les besoins des PUD souffrant de douleurs, il semble dès lors plus profitable de chercher à comprendre le sens et la fonction que ces personnes attribuent à leurs pratiques de gestion autonome de la douleur, plutôt que de mesurer leurs écarts aux normes médicales.
Conclusion : pour une approche compréhensive de l’expérience de la douleur chez les personnes utilisatrices de drogues
Cette recension des écrits a montré l’importance du problème de la douleur chez les PUD sur le plan épidémiologique et sur le plan sociétal. Elle a aussi mis en évidence les lacunes qui restent encore à combler pour favoriser la prise en charge des PUD souffrant de douleurs dans les services de santé. Comme toute étude, celle-ci présente néanmoins certaines limites qu’il convient de mentionner. D’une part, la méthodologie d’une revue narrative étant moins stricte sur le processus de sélection que celle d’une revue systématique, il est possible que certains travaux n’aient pas été répertoriés. D’autre part, l’évaluation de la qualité méthodologique des études recensées n’est pas toujours possible dans le contexte d’une revue narrative. Enfin, les références de sociologie et d’anthropologie mobilisées ne prétendent pas à l’exhaustivité. Néanmoins, la recension effectuée ainsi que l’apport complémentaire de travaux de sciences sociales ont permis d’offrir un tableau général du phénomène de la douleur chez les PUD et d’ouvrir des perspectives utiles tant pour la recherche que pour l’intervention en dépendance.
Notre travail indique que le phénomène de la douleur chez les PUD, s’il apparaît répandu, reste néanmoins difficile à quantifier en raison des multiples définitions possibles de la douleur et de sa chronicité. Peu de réflexions ont été menées sur les raisons pouvant expliquer la forte fréquence des problèmes de douleurs dans cette population. Notre étude montre qu’une approche socio-anthropologique s’intéressant à l’expérience de la douleur chez les PUD peut aider à expliquer les données épidémiologiques faisant état d’une forte prévalence de ce phénomène dans cette population.
De plus, alors même que la douleur est plus fréquente chez les PUD que dans la population générale, ce problème semble encore insuffisamment pris en compte dans les équipes médicales ainsi que dans les recommandations cliniques actuellement en vigueur. Les ressources à la disposition du personnel soignant pour soulager la douleur des PUD sont rares, ce qui tend à augmenter leur impuissance et leurs difficultés face à cette population. L’intérêt des chercheurs pour la prise en charge de la douleur des PUD apparaît relativement récent, et de plus amples investigations dans ce domaine permettraient de favoriser une prise en charge en adéquation avec les besoins exprimés par les personnes et les contraintes propres à leur mode de vie. Des réflexions sur l’organisation des services de soin s’avèrent aussi hautement nécessaires pour améliorer la reconnaissance de leurs douleurs ainsi que leur prise en charge.
Par ailleurs, bien que la gestion autonome de la douleur par l’automédication soit répandue parmi les PUD, elle demeure peu documentée quant à son contexte d’apparition et ses conséquences sur la vie des personnes et leurs consommations. Une meilleure connaissance de ces pratiques d’automédication, des savoirs expérientiels qui les sous-tendent, et de leurs raisons d’être aux yeux des personnes concernées pourrait permettre le développement de réflexions visant à la réduction des méfaits liés aux opioïdes, en particulier les surdoses auxquelles l’Amérique du Nord est actuellement confrontée. De ce point de vue, les liens constatés dans la littérature entre l’automédication et les problèmes de prise en charge de la douleur suggèrent l’importance d’améliorer l’accès des PUD à des modalités diversifiées de soulagement de la douleur. Cela pourrait ainsi permettre de réduire les méfaits liés à la consommation d’opioïdes de rue en automédication.
Ces conclusions ouvrent vers la nécessité d’adopter, dans la recherche comme dans l’intervention et dans les décisions politiques, une approche compréhensive, au sens sociologique du terme, c’est-à-dire une posture qui s’attache à comprendre le sens que les personnes donnent à leurs pratiques de consommation de substances et de gestion de la douleur, en évitant autant que possible les jugements normatifs sur les bons et mauvais usages des médicaments. Cette posture fait écho aux valeurs fondatrices de l’intervention en réduction des méfaits, basée sur une approche pragmatique face à la consommation, mais aussi sur le respect des choix, priorités, et réalités quotidiennes des PUD.
Bibliographie
Alford, D. P., German, J. S., Samet, J. H., Cheng, D. M., Lloyd-Travaglini, C. A. et Saitz, R. (2016). Primary Care Patients with Drug Use Report Chronic Pain and Self-Medicate with Alcohol and Other Drugs. Journal of General Internal Medicine, 31(5), 486‑491.
Allen, M. J. M., Asbridge, M. M., Macdougall, P. C., Furlan, A. D. et Tugalev, O. (2013). Self-reported practices in opioid management of chronic noncancer pain : a survey of Canadian family physicians. Pain Research & Management, 18(4), 177‑184.
Baldacchino, A., Gilchrist, G., Fleming, R. et Bannister, J. (2010). Guilty until proven innocent : A qualitative study of the management of chronic non-cancer pain among patients with a history of substance abuse. Addictive Behaviors, 35(3), 270‑272.
Barry, D. T., Beitel, M., Cutter, C. J., Garnet, B., Joshi, D., Schottenfeld, R. S. et Rounsaville, B. J. (2009). Allopathic, complementary, and alternative medical treatment utilization for pain among methadone-maintained patients : An exploratory study. The American Journal on Addictions, 18(5), 379‑385.
Barry, D. T., Beitel, M., Joshi, D. et Schottenfeld, R. S. (2009). Pain and substance-related pain-reduction behaviors among opioid dependent individuals seeking methadone maintenance treatment. The American Journal on Addictions, 18(2), 117‑121.
Barry, D. T., Bernard, M. J., Beitel, M., Moore, B. A., Kerns, R. D. et Schottenfeld, R. S. (2008). Counselors’ Experiences Treating Methadone-maintained Patients with Chronic Pain : A Needs Assessment Study. Journal of Addiction Medicine, 2(2), 108‑111.
Barry, D. T., Irwin, K. S., Jones, E. S., Becker, W. C., Tetrault, J. M., Sullivan, L. E.,… Fiellin, D. A. (2010). Opioids, Chronic Pain, and Addiction in Primary Care. The Journal of Pain, 11(12), 1442‑1450.
Barry, D. T., Savant, J. D., Beitel, M., Cutter, C. J., Moore, B. A., Schottenfeld, R. S. et Fiellin, D. A. (2012). Use of conventional, complementary, and alternative treatments for pain among individuals seeking primary care treatment with buprenorphine-naloxone. Journal of addiction medicine, 6(4), 274‑279.
Barry, D. T., Savant, J. D., Beitel, M., Cutter, C. J., Moore, B. A., Schottenfeld, R. S. et Fiellin, D. A. (2013). Pain and associated substance use among opioid dependent individuals seeking office-based treatment with buprenorphine-naloxone : a needs assessment study. The American Journal on Addictions, 22(3), 212‑217.
Barry, D. T., Savant, J. D., Beitel, M., Cutter, C. J., Schottenfeld, R. S., Kerns, R. D., … Carroll, K. M. (2014). The feasibility and acceptability of groups for pain management in methadone maintenance treatment. Journal of Addiction Medicine, 8(5), 338‑344.
Baszanger, I. (1991). Déchiffrer la douleur chronique. Deux figures de la pratique médicale. Sciences sociales et santé, 9(2), 31‑78.
Baszanger, I. (1995). Douleur et médecine, la fin d’un oubli. Paris, France : Seuil.
Baszanger, I. (2008). Douleur : une visibilité paradoxale. Dans P. Beaulieu (dir.), Repenser la douleur (p. 171‑186). Montréal, Québec : Les Presses de l’Université de Montréal.
Becker, H. S. (1985). Outsiders. Études de sociologie de la déviance. Traduction par J.-P. Briand et J.-M. Chapoulie, Paris, France : Métailié.
Bell, K. et Salmon, A. (2009). Pain, physical dependence and pseudoaddiction: Redefining addiction for « nice » people? International Journal of Drug Policy, 20(2), 170‑178.
Benoist, Y. (2008). Vivre dans la rue et se soigner. Sciences sociales et santé, 26(3), 5‑34.
Berg, K. M., Arnsten, J. H., Sacajiu, G. et Karasz, A. (2009). Providers’ Experiences Treating Chronic Pain Among Opioid-Dependent Drug Users. Journal of General Internal Medicine, 24(4), 482‑488.
Blay, N., Glover, S., Bothe, J., Lee, S. et Lamont, F. (2012). Substance users’ perspective of pain management in the acute care environment. Contemporary Nurse: A Journal for the Australian Nursing Profession, 42(2), 289‑297.
Boltanski, L. (1971). Les usages sociaux du corps. Annales. Histoire, Sciences Sociales, 26(1), 205‑233.
Bouhnik, P. (1996). Système de vie et trajectoires des consommateurs d’héroïne en milieu urbain défavorisé. Communications, 62(1), 241‑256.
Brands, B., Blake, J., Sproule, B., Gourlay, D. et Busto, U. (2004). Prescription opioid abuse in patients presenting for methadone maintenance treatment. Drug and Alcohol Dependence, 73(2), 199‑207.
Busse J. et coll. (2017). Recommandations canadiennes 2017 sur l’utilisation des opioïdes pour le traitement de la douleur chronique non cancéreuse. Hamilton, Ontario : McMaster University National Pain Center.
Castel, R., Pellen-Benard, M., Bonnemain, C., Boullenger, N., Coppel, A., Leclerc, G., … Weinberger, M. (1998). Les sorties de la toxicomanie. Fribourg, Suisse : Ed. universitaires Fribourg.
Centers For Disease Control and Prevention. (2016). CDC Guideline for Prescribing Opioids for Chronic Pain – United States, 2016. Washington, DC : U.S. Department of Health and Human Services.
Clark, M. R., Stoller, K. B. et Brooner, R. K. (2008). Assessment and Management of Chronic Pain in Individuals Seeking Treatment for Opioid Dependence Disorder: Substance use disorders. Canadian Journal of Psychiatry, 53(8), 496‑508.
Coulomb, L. (2018). Le soin des personnes sans domicile : Entre malentendus et négociations. Rennes, France : Presses universitaires de Rennes.
Dahlman, D., Kral, A. H., Wenger, L., Hakansson, A. et Novak, S. P. (2017). Physical pain is common and associated with nonmedical prescription opioid use among people who inject drugs. Substance Abuse Treatment, Prevention, and Policy, 12(1). [En ligne]. Repéré à https://substanceabusepolicy.biomedcentral.com/track/pdf/10.1186/s13011-017-0112-7.
Dassieu, L. (2015). Les traitements de substitution aux opiacés en médecine générale : les appropriations d’une politique publique (Thèse de sociologie). Université Toulouse-Jean Jaurès, France.
Dassieu, L. (2018). L’automédication chez les usagers de drogues : de la constitution de savoirs expérientiels à leur confrontation aux médecins. Anthropologie et santé, 18. [En ligne]. Repéré à https://journals.openedition.org/anthropologiesante/3707
Davis, W. R. et Johnson, B. D. (2008). Prescription opioid use, misuse, and diversion among street drug users in New York City. Drug & Alcohol Dependence, 92(1‑3), 267‑276.
Dhingra, L., Masson, C., Perlman, D. C., Seewald, R. M., Katz, J., McKnight, C.,… Portenoy, R. K. (2013). Epidemiology of pain among outpatients in methadone maintenance treatment programs. Drug and Alcohol Dependence, 128(1-2), 161‑165.
Dunn, K. E., Brooner, R. K. et Clark, M. R. (2014). Severity and interference of chronic pain in methadone-maintained outpatients. Pain Medicine, 15(9), 1540-1548.
Dunn, K. E., Finan, P. H., Tompkins, D. A., Fingerhood, M. et Strain, E. C. (2015). Characterizing pain and associated coping strategies in methadone and buprenorphine-maintained patients. Drug and Alcohol Dependence, 157, 143‑149.
Duprez, D. et Kokoreff, M. (2000). Les mondes de la drogue. Paris : Odile Jacob.
Eyler, E. C. H. (2013). Chronic and acute pain and pain management for patients in methadone maintenance treatment. The American Journal on Addictions, 22(1), 75‑83.
Fagerhaugh, S. Y. et Strauss, A. L. (1977). Politics of pain management: staff-patient interaction. Menlo Park, CA : Addison-Wesley.
Fainzang, S. (2006). La relation médecins-malades : information et mensonge. Paris, France : PUF.
Fainzang, S. (2010). L’automédication. Une pratique qui peut en cacher une autre. Anthropologie et Sociétés, 34(1), 115‑133.
Fainzang, S. (2012). L’automédication ou les mirages de l’autonomie. Paris, France : PUF.
Fibbi, M., Silva, K., Johnson, K., Langer, D. et Lankenau, S. E. (2012). Denial of Prescription Opioids Among Young Adults with Histories of Opioid Misuse. Pain Medicine, 13(8), 1040‑1048.
Fischer, B. (2015). Prescription opioid use, harms and interventions in Canada: A review update of new developments and findings since 2010. Pain physician, 18, E605-E614.
Fischer, B., Jones, W. et Rehm, J. (2014). Trends and changes in prescription opioid analgesic dispensing in Canada 2005-2012: an update with a focus on recent interventions. BMC Health Services Research, 14(1), 90.
Fischer, B., Nakamura, N., Urbanoski, K., Rush, B. et Rehm, J. (2012). Correlations between population levels of prescription opioid use and prescription-opioid-related substance use treatment admissions in the USA and Canada since 2001. Public Health, 126(9), 749‑751.
Gagné, M., Dubé, P.-A., Perron, P.– A., Langlois, É., Légaré, G., Sirois, M.-J.,… St-Laurent, D. (2014). Décès attribuables aux intoxications par opioïdes au Québec, 2000 à 2009. Montréal, Québec : Institut national de santé publique du Québec.
Garcia, A. (2010). The pastoral clinic: Addiction and dispossession along the Rio Grande. Berkeley, CA : University of California Press.
Gilson, A. M. et Joranson, D. E. (2002). U.S. policies relevant to the prescribing of opioid analgesics for the treatment of pain in patients with addictive disease. The Clinical Journal of Pain, 18(4 Suppl), S91-98.
Good, B. J. (1994). Medicine, rationality and experience: an anthropological perspective. Cambridge –New York, NY: Cambridge University Press.
Gough, D., Thomas, J. et Oliver, S. (2012). Clarifying differences between review designs and methods. Systematic Reviews, 1, 28.
Green, B. N., Johnson, C. D. et Adams, A. (2006). Writing narrative literature reviews for peer-reviewed journals: secrets of the trade. Journal of Chiropractic Medicine, 5(3), 101‑117.
Heimer, R., Dasgupta, N., Irwin, K. S., Kinzly, M., Harvey, A. P., Givens, A. et Grau, L. E. (2012). Chronic pain, addiction severity, and misuse of opioids in Cumberland County, Maine. Addictive Behaviors, 37(3), 346‑349.
Heimer, R., Zhan, W. et Grau, L. E. (2015). Prevalence and experience of chronic pain in suburban drug injectors. Drug and Alcohol Dependence, 151, 92‑100.
Houle, M. et Raymond, M.-C. (2008). Opioïdes et douleur chronique non cancéreuse : enjeux cliniques. Drogues, santé et société, 7(1), 357‑389.
Jamison, R. N., Kauffman, J. et Katz, N. P. (2000). Characteristics of methadone maintenance patients with chronic pain. Journal of pain and symptom management, 19(1), 53-62.
Karasz, A., Zallman, L., Berg, K., Gourevitch, M., Selwyn, P. et Arnstein, J. (2004). The experience of chronic severe pain in patients undergoing methadone maintenance treatment. Journal of Pain and Symptom Management, 28(5), 517‑525.
Keane, H. (2013). Categorising methadone: Addiction and analgesia. International Journal of Drug Policy, 24(6), e18‑e24.
Knight, K. R., Kushel, M., Chang, J. S., Zamora, K., Ceasar, R., Hurstak, E. et Miaskowski, C. (2017). Opioid pharmacovigilance: A clinical-social history of the changes in opioid prescribing for patients with co-occurring chronic non-cancer pain and substance use. Social Science & Medicine, 186, 87‑95.
Lankenau, S. E., Teti, M., Silva, K., Bloom, J. J., Harocopos, A. et Treese, M. (2012). Patterns of prescription drug misuse among young injection drug users. Journal of Urban Health: Bulletin of the New York Academy of Medicine, 89(6), 1004‑1016.
Larson, M. J., Paasche-Orlow, M., Cheng, D. M., Lloyd-Travaglini, C., Saitz, R. et Samet, J. H. (2007). Persistent pain is associated with substance use after detoxification: a prospective cohort analysis. Addiction (Abingdon, England), 102(5), 752‑760.
Le Breton, D. (1995). Anthropologie de la douleur. Paris, France : Métailié.
Le Breton, D. (2010). Expériences de la douleur : entre destruction et renaissance. Paris, France : Métailié.
Leclerc, P., Roy, E., Morissette, C., Alary, M., Parent, R. et Blouin, K. (2016). Surveillance des maladies infectieuses chez les utilisateurs de drogues par injection : Épidémiologie du VIH de 1995 à 2014 – Épidémiologie du VHC de 2003 à 2014. Montréal, Québec : Institut national de santé publique du Québec.
McCaffery, M., Grimm, M. A., Pasero, C., Ferrell, B. et Uman, G. C. (2005). On the meaning of « drug seeking ». Pain Management Nursing: Official Journal of the American Society of Pain Management Nurses, 6(4), 122‑136.
McCreaddie, M., Lyons I, Watt D, Ewing E, Croft J, Smith M. et Tocher J. (2010). Routines and rituals: a grounded theory of the pain management of drug users in acute care settings. Journal of Clinical Nursing, 19(19/20), 2730‑2740.
McNeil, R., Small, W., Wood, E. et Kerr, T. (2014). Hospitals as a ‘risk environment’: An ethno-epidemiological study of voluntary and involuntary discharge from hospital against medical advice among people who inject drugs. Social Science & Medicine, 105, 59‑66.
Membrado, M. (2014). Les enjeux de confiance et de reconnaissance dans l’interaction médecin-patient en médecine générale. Dans S. Pennec, F. Le Borgne-Uguen et F. Douguet (dir.), Les négociations du soin : les professionnels, les malades et leurs proches (p. 51‑66). Rennes, France : Presses Universitaires de Rennes.
Merril, J. O., Rhodes, L. M., Deyo, R. A., Marlott, G. A. et Bradley, K. A. (2002). Mutual mistrust in the medical care of drug users. The key to the Narc Cabinet. Journal of General Internal Medicine, 17, 327‑333.
Michna, E., Ross, E. L., Hynes, W. L., Nedeljkovic, S. S., Soumekh, S., Janfaza, D., … Jamison, R. N. (2004). Predicting aberrant drug behavior in patients treated for chronic pain: importance of abuse history. Journal of Pain and Symptom Management, 28(3), 250‑258.
Monks, R., Topping, A. et Newell, R. (2013). The dissonant care management of illicit drug users in medical wards, the views of nurses and patients: a grounded theory study. Journal of Advanced Nursing, 69(4), 935‑946.
Morgan, B. D. (2006). Knowing How to Play the Game: Hospitalized Substance Abusers’ Strategies for Obtaining Pain Relief. Pain Management Nursing, 7(1), 31‑41.
Morley, G., Briggs, E. et Chumbley, G. (2015). Nurses’ Experiences of Patients with Substance-Use Disorder in Pain: A Phenomenological Study. Pain Management Nursing, 16, 701‑711.
Neale, J., Tompkins, C. et Sheard, L. (2007). Barriers to accessing generic health and social care services: a qualitative study of injecting drug users: Drug injectors and barriers to service use. Health & Social Care in the Community, 16(2), 147‑154.
Ogien, A. (1995). Sociologie de la déviance. Paris, France : Armand Colin.
Peles, E., Schreiber, S., Gordon, J. et Adelson, M. (2005). Significantly higher methadone dose for methadone maintenance treatment (MMT) patients with chronic pain. Pain, 113(3), 340‑346.
Portenoy, R. K. (1996). Opioid therapy for chronic nonmalignant pain : a review of the critical issues. Journal of Pain and Symptom Management, 11(4), 203‑217.
Potter, J. S., Prather, K. et Weiss, R. D. (2008). Physical pain and associated clinical characteristics in treatment-seeking patients in four substance use disorder treatment modalities. The American Journal on Addictions, 17(2), 121‑125.
Pouillard, J. (2001). L’automédication. Paris, France : Conseil national de l’Ordre des médecins.
Rosenblum, A. (2003). Prevalence and Characteristics of Chronic Pain Among Chemically Dependent Patients in Methadone Maintenance and Residential Treatment Facilities. The Journal of the American Medical Association, 289(18), 2370.
Roy, É., Richer, I., Arruda, N., Vandermeerschen, J. et Bruneau, J. (2013). Patterns of cocaine and opioid co-use and polyroutes of administration among street-based cocaine users in Montréal, Canada. International Journal of Drug Policy, 24(2), 142‑149.
Roy, É., Thibault, C., Dubé, P.-A., Hamel, D., Labesse, M.-E. et Coté, R. (2016, octobre). Opioid abuse and dependence among patients with chronic non-cancer pain : a training challenge in pain management for Quebec family physicians. Communication présentée au Joint ISAM & CSAM-SMCA meeting, Montréal.
Schieffer, B. M., Pham, Q., Labus, J., Baria, A., Van Vort, W., Davis, P., … Naliboff, B. D. (2005). Pain medication beliefs and medication misuse in chronic pain. The Journal of Pain : Official Journal of the American Pain Society, 6(9), 620‑629.
Sehgal, N., Manchikanti, L. et Smith, H. S. (2012). Prescription opioid abuse in chronic pain: a review of opioid abuse predictors and strategies to curb opioid abuse. Pain Physician, 15(3 Suppl), ES67-92.
Sheu, R., Lussier, D., Rosenblum, A., Fong, C., Portenoy, J., Joseph, H. et Portenoy, R. K. (2008). Prevalence and Characteristics of Chronic Pain in Patients Admitted to an Outpatient Drug and Alcohol Treatment Program. Pain Medicine, 9(7), 911‑917.
Sicot, F., Dassieu, L., Delmas, M., Manuello, P. et Tudoux, B. (2019). Les parcours de soins en psychiatrie au prisme d’une analyse sociologique. Paris, France : l’Harmattan.
St. Marie, B. (2014). Health Care Experiences when Pain and Substance Use Disorder Coexist: « Just Because I’m an Addict Doesn’t Mean I Don’t Have Pain ». Pain Medicine, 15(12), 2075‑2086.
St. Marie, B. (2016). The Experiences of Advanced Practice Nurses Caring for Patients with Substance Use Disorder and Chronic Pain. Pain Management Nursing, 17, 311‑321.
Stein, M. D., Herman, D. S., Bailey, G. L., Straus, J., Anderson, B. J., Uebelacker, L. A. et Weisberg, R. B. (2015). Chronic Pain and Depression among Primary Care Patients Treated with Buprenorphine. Journal of General Internal Medicine, 30(7), 935‑941.
Ti, L., Voon, P., Dobrer, S., Montaner, J., Wood, E. et Kerr, T. (2015). Denial of pain medication by health care providers predicts in-hospital illicit drug use among individuals who use illicit drugs. Pain Research & Management, 20(2), 84‑88.
Trafton, J. A., Oliva, E. M., Horst, D. A., Minkel, J. D. et Humphreys, K. (2004). Treatment needs associated with pain in substance use disorder patients: implications for concurrent treatment. Drug and Alcohol Dependence, 73(1), 23‑31.
Tremblay, E. et Daigle, J.-M. (2018). Portrait de l’usage des opioïdes chez les personnes couvertes par le régime public d’assurance médicaments du Québec. Montréal, Québec : Institut national d’excellence en santé et en services sociaux.
Voon, P., Callon, C., Nguyen, P., Dobrer, S., Montaner, J. S. G., Wood, E. et Kerr, T. (2015). Denial of prescription analgesia among people who inject drugs in a Canadian setting. Drug and Alcohol Review, 34(2), 221‑228.
Voon, P., Callon, C., Nguyen, P., Dobrer, S., Montaner, J., Wood, E. et Kerr, T. (2014). Self-management of pain among people who inject drugs in Vancouver. Pain Management, 4(1), 27‑35.
Voon, P., Hayashi, K., Milloy, M. J., Nguyen, P., Wood, E., Montaner, J. et Kerr, T. (2015). Pain Among High-Risk Patients on Methadone Maintenance Treatment. The Journal of Pain: Official Journal of the American Pain Society, 16(9), 887‑894.
Wisniewski, A. M., Purdy, C. H. et Blondell, R. D. (2008). The epidemiologic association between opioid prescribing, non-medical use, and emergency department visits. Journal of Addictive Diseases, 27(1), 1‑11.
Zborowski, M. (1969). People in pain. San Francisco, CA : Jossey Bass.
Notes
[1] ^Les décès par surdose impliquant des opioïdes sont particulièrement élevés dans les provinces de l’Ouest canadien. Ils sont moins fréquents au Québec, même si l’on constate une augmentation de la présence du fentanyl sur le marché illicite dans cette province également. Voir les données les plus récentes fournies par Santé Canada : https://sante-infobase.canada.ca/labo-de-donnees/surveillance-nationale-opioides-mortalite.html
[2] ^« Pour les patients souffrant de douleur chronique non cancéreuse avec un antécédent de toxicomanie sevrée, et dont la douleur persiste malgré un traitement non opioïde optimisé. Recommandation Faible : Nous suggérons la poursuite du traitement non opioïde plutôt qu’un essai d’opioïdes » (Busse et al., 2017, p. 6).
[3] ^La plupart des recensions déjà publiées sur la douleur chez les usagers de drogues se limitent à une littérature médicale.
[5] ^Ce sont les principaux indicateurs utilisés dans le Brief Pain Inventory, une échelle standardisée de mesure de la douleur fréquemment utilisée dans les études cliniques et épidémiologiques.
[6] ^Voir tableau 3 pour des détails sur les données de prévalence dans chacune des études.
[7] ^Dans la sociologie interactionniste, le terme statut est utilisé pour désigner les positions sociales assignées au cours des interactions, qui peuvent être négociées et donnent généralement lieu à certaines prérogatives et devoirs (Ogien, 1995).
[8] ^L’automédication désigne l’utilisation, dans une visée thérapeutique, de médicaments non prescrits par un médecin (Fainzang, 2012 ; Pouillard, 2001). La notion d’autosoulagement de la douleur inclut ici toutes les stratégies de gestion de la douleur (y compris non médicamenteuses) n’impliquant pas de recours au système de santé (on peut la rapprocher de la notion d’« auto-soin », plus large que celle d’automédication).
Tous droits réservés © Drogues, santé et société, 2020







