
Isabelle St-Pierre, professeure, Inf. Ph. D., Département des sciences infirmières, Université du Québec en Outaouais ; Chaire interdisciplinaire de recherche et d’intervention dans les services de santé, Université du Québec à Trois-Rivières
Liette St-Pierre, professeure titulaire, Inf. Ph.D., Chaire interdisciplinaire de recherche et d’intervention dans les services de santé, Université du Québec à Trois-Rivières
Correspondance Isabelle St-Pierre Université du Québec en Outaouais Département des sciences infirmières
Campus de Saint-Jérôme
5, rue St-Joseph Saint-Jérôme (Québec), J7Z 0B7
Téléphone : 450 530-7616, poste 2305
Courriel : Isabelle.A.St-Pierre@uqo.ca
ORCID ID : https://orcid.org/0000-0002-9792-3471
Remerciements Les auteures tiennent à remercier la Chaire de recherche interdisciplinaire et d’intervention en services de santé pour son précieux soutien à la recherche. Elles remercient tout particulièrement Lysane Paquette pour sa relecture minutieuse, le CIUSSS de la Mauricie-et-du-Centre-du-Québec pour l’accès aux dossiers médicaux et Marie-Claude Bonneville pour son soutien dans la collecte des données.
Contribution des auteures Toutes les auteures ont contribué à la conception et au design de l’étude. Les étapes préparatoires à l’étude, la collecte des données et les analyses ont été effectuées par Isabelle St-Pierre et Liette St-Pierre. La première version du manuscrit a été rédigée par Isabelle St-Pierre et toutes les auteures ont lu et approuvé le manuscrit.
Financement Cette étude a été soutenue financièrement par la Chaire interdisciplinaire de recherche et d’intervention dans les services de santé, le Réseau de recherche en interventions en sciences infirmières du Québec et le ministère de l’Éducation et de l’Enseignement supérieur du Québec.
Déclaration éthique Cette étude a été réalisée conformément à la Déclaration d’Helsinki et a été approuvée par le comité d’éthique de la recherche du CIUSSS de la Mauricie-et-du-Centre-du-Québec (CÉRC-2016-027). Considérant que les sources de données pour l’étude provenaient des dossiers médicaux, le Comité d’éthique a approuvé la recherche sans exiger le consentement des personnes liées aux dossiers médicaux.
Déclaration des conflits d’intérêts Les auteures déclarent n’avoir aucun conflit d’intérêts.
Résumé
Introduction : Le trouble concomitant est complexe et nécessite idéalement des services intégrés. Actuellement, sa prise en charge reste fragmentée et l’influence des déterminants sociaux de la santé est peu examinée, rendant l’accès aux services difficile. Une approche syndémique, adoptant une vision holistique, pourrait améliorer la prise en charge et l’accès aux services, mais celle-ci est présentement peu étudiée.
Objectif : Explorer la perspective syndémique du trouble concomitant par une étude de cas multiples, en analysant les trajectoires de soins et de services à l’urgence et les transitions vers les services de 1re et de 2e ligne.
Méthodes : Cette étude, réalisée au Québec, a analysé les dossiers médicaux de trois personnes utilisant fréquemment les services d’urgence. Les données incluent les visites à l’urgence sur 12 mois, les références vers les soins de 1re et de 2e ligne en santé mentale et en dépendance, ainsi que les interventions des infirmières de liaison en santé mentale, en dépendance et des travailleuses sociales.
Résultats : Les cas étudiés révèlent des schémas d’utilisation des services reflétant une perspective syndémique. Les besoins variés, souvent liés aux déterminants sociaux de la santé, ont fréquemment nécessité un arrimage avec divers services de 1re et de 2e ligne. Les interventions des infirmières et des travailleuses sociales variaient en fréquence et en intensité selon les trois cas.
Conclusion : Une approche syndémique pourrait améliorer la prise en charge des personnes présentant un trouble concomitant, considérant l’importance pour elles d’avoir accès à des services distincts et complémentaires. Les infirmières et les travailleuses sociales pourraient jouer un rôle clé dans l’évaluation et l’accompagnement vers des soins adaptés. De nombreuses opportunités sont possibles pour renforcer leur implication.
Mots-clés : trouble concomitant, syndémie, trouble de santé mentale, trouble de l’usage de substance, services intégrés, déterminants sociaux de la santé
Dual disorder from a syndemic perspective: a multiple case study
Abstract
Introduction: Dual disorder is complex and optimally requires integrated services delivery. However, current management strategies remain fragmented, with limited attention given to the role of social determinants of health, making challenging access to appropriate services. A syndemic approach, which adopts a holistic perspective, has the potential to improve care delivery and access, but remains underexplored in the context of dual disorder.
Objective: To explore the syndemic perspective of dual disorder through a multiple-case study, focusing on emergency department care pathways and transitions to outpatient services.
Methods: This study was conducted in Quebec, using medical records from three individuals who were frequent users of emergency services. Data included a 12-month review of emergency department visits, referrals to outpatient mental health and addiction services, and interventions performed by mental health and addiction liaison nurses as well as social workers.
Results: Findings revealed service utilization patterns aligning with a syndemic perspective. The individual’s diverse needs, often linked to social determinants of health, frequently required coordination across outpatient services. The involvement of nurses and social workers varied in frequency and intensity across the three cases.
Conclusion: A syndemic approach could enhance the management of individuals with dual disorder by facilitating access to complementary and integrated services. Nurses and social workers are well-positioned to play a pivotal role in assessing needs and guiding individuals toward appropriate care. Strengthening their involvement presents numerous opportunities for optimizing care delivery and addressing the complex interplay of factors affecting this population.
Keywords: dual disorder, syndemic, mental health disorder, substance use disorder, integrated services, social determinants of health
Trastornos concomitantes según una perspectiva sindémica: un estudio de casos múltiples
Resumen
Introducción: El trastorno concomitante es complejo y requiere idealmente servicios integrados. En la actualidad la atención médica es fragmentada y no está suficientemente estudiada la influencia de los determinantes sociales de la salud, lo que dificulta el acceso a los servicios. Un enfoque sindémico y la adopción de una visión holística, podría mejorar los servicios médicos, pero este enfoque está poco estudiado en la actualidad.
Objetivo: Explorar la perspectiva sindémica del trastorno concomitante mediante un estudio de casos múltiples, analizando las trayectorias de la atención y de los servicios en la urgencia y las transiciones hacia los servicios de primera y segunda línea.
Métodos: Este estudio, realizado en Québec, se basa en el análisis de las historias clínicas de tres personas que utilizan frecuentemente los servicios de urgencia. Los datos incluyen las visitas a la urgencia sobre 12 meses, las referencias hacia la atención de primera y segunda línea en salud mental y en dependencia, así como las intervenciones de las enfermeras de enlace en salud mental y en dependencia y de las asistentes sociales.
Resultados: Los casos estudiados revelan esquemas de uso de los servicios que reflejan una perspectiva sindémica. Las diferentes necesidades, a menudo relacionadas con determinantes sociales de la salud, han requerido la colaboración entre diferentes servicios de primera y segunda línea. Las intervenciones de las enfermeras y de las asistentes sociales varían en frecuencia y en intensidad, según los tres casos.
Conclusión: Un enfoque sindémico podría mejorar la atención médica de las personas que presentan un trastorno concomitante, considerando la importancia que tiene para ellas tener acceso a servicios diferentes y complementarios, Las enfermeras y las asistentes sociales podrían cumplir un papel clave en la evaluación y el acompañamiento hacia la atención adecuada. Numerosas oportunidades son posibles para reforzar su implicación.
Palabras clave: trastorno concomitante, sindemia, trastorno de salud mental, trastorno de uso de una sustancia, servicios integrados, determinantes sociales de la salud
Introduction
La complexité du trouble concomitant
Au Canada, le trouble concomitant est défini par la présence simultanée chez une personne d’au moins un trouble de santé mentale (TSM) associé à au moins un trouble de l’usage d’une substance (TUS) (Centre de toxicomanie et de santé mentale [CTSM], 2002). Cette problématique entraîne une complexité en termes de besoins à combler, de répercussions à long terme et d’optimalité de prise en charge (Commission de la santé mentale du Canada et Centre canadien sur les dépendances et l’usage de substances [CSMC et CCDUS], 2023 ; Wu et al., 2019). Comparativement aux personnes présentant seulement un TSM ou un TUS, les personnes atteintes d’un trouble concomitant sont confrontées à de nombreux enjeux liés aux déterminants sociaux de la santé, qui influencent leur état de santé, sans nécessairement être une cause directe de la maladie (Institut national de santé publique du Québec, 2024). Elles ont notamment un risque plus élevé de souffrir de problématiques physiques (Gomez et al., 2023), de comportements suicidaires (Carra et al., 2014), d’isolement social (Huynh et al., 2016), d’instabilité financière (Khan, 2017), d’itinérance (Chikwava et al., 2024) et de problèmes judiciaires (Jegede et al., 2022). Ces facteurs se traduisent cliniquement par une détresse psychologique élevée (Khan, 2017), une qualité de vie réduite (Wittenberg et al., 2021), une espérance de vie plus courte (Ayano, 2019) et un taux de mortalité accru (Castelpietra et al., 2022).
Actuellement, le trouble concomitant n’est pas diagnostiqué comme un seul trouble, chaque diagnostic émis chez une même personne étant relié à des interventions distinctes (Iudici et al., 2020 ; Kotov et al., 2017). Les approches traditionnelles pour sa prise en charge sont de considérer chaque problématique séparément, soit par une approche séquentielle (un trouble est traité, puis l’autre ensuite) ou parallèle (traitement des deux troubles sans coordination par des équipes différentes et dans des milieux différents) (Hakobyan et al., 2020). Ces approches en silos entravent l’accessibilité aux services, les rendent souvent inefficaces pour répondre aux besoins complexes des personnes (Fantuzzi et Mezzina, 2020 ; Hakobyan et al., 2020 ; Urbanoski et al., 2017) et obligent ces derniers à se tourner fréquemment vers les services d’urgence (Fleury et al., 2019 ; Graham et al., 2017). En ce qui a trait aux services d’urgence, l’évaluation inclut rarement les déterminants sociaux de la santé (Vereeken et al., 2023 ; Willen et al., 2017) et plusieurs obstacles entravent la continuité des soins vers les services de 1re et de 2e ligne (Lavergne et al. 2022 ; Ministère de la Santé et des Services sociaux [MSSS], 2023 ; Sather et al., 2022).
Cette approche biomédicale où la maladie est divisée en plusieurs entités distinctes et isolées, indépendantes des déterminants sociaux de la santé ainsi que du contexte social et environnemental dans lequel elle se manifeste ne correspond pas à l’expérience désirée ou aux besoins mentionnés par les personnes souffrant de troubles concomitants (De Ruysscher et al., 2017 ; Humphreys et al., 2023 ; Jackson et al., 2024). Depuis quelques années, la littérature mentionne que le trouble concomitant devrait plutôt être étudié et abordé selon une perspective syndémique, laquelle reconnaît une conception biopsychosociale de la maladie, où les différents déterminants sociaux de la santé interagissent avec la problématique de santé présente (Singer, 1996 ; Singer et Clair, 2003 ; Singer et al., 2020).
Le trouble concomitant et la perspective syndémique
Le concept de syndémie, initialement développé pour étudier les comorbidités sur le plan physique et les conditions sociales (ex. : SIDA, violence et consommation de substances) (Singer, 1994), s’applique désormais pour l’étude des comorbidités entre TSM et TUS (Butt et al., 2017 ; Mendenhall et al., 2017). Une syndémie est définie par l’association d’au moins deux problématiques de santé (facteurs biologiques), interagissant de manière synergique et amplifiant leurs effets négatifs (Singer et al., 2017 ; Singer et al., 2020). Ces problèmes de santé se concentrent souvent de manière anormalement élevée dans des populations exposées à des conditions sociales, environnementales et structurelles défavorables (pauvreté, stigmatisation, stress chronique, violence). Ces facteurs sont aussi essentiels à considérer que les problèmes de santé, car ils engendrent un phénomène synergique, lequel dépasse la simple comorbidité additionnée de facteurs aggravants (Singer et al., 2017), et intensifient tant la sévérité que la progression de la situation syndémique (Singer et al., 2017).
À l’instar de la définition de Singer et al. (2020), le trouble concomitant représente un exemple révélateur d’une situation syndémique, impliquant l’entrecroisement de deux problématiques considérées comme des « fardeaux sanitaires » au sein d’une certaine population et dont les interactions résultent en une problématique unique et complexe (Iudici et al., 2020 ; Kessler et al., 2004 ; Mueser et al., 1998). Associé à des facteurs sociaux, structurels et environnementaux, le trouble concomitant est exacerbé par des interactions synergiques. Une enquête nationale américaine a révélé une forte prévalence de « facteurs d’adversité » (violence, itinérance, traumatismes infantiles, judiciarisation, etc.) chez les personnes présentant un trouble concomitant, réduisant leur qualité de vie et l’accès aux soins (Jegede et al., 2022). D’autres facteurs d’adversité (ci-après nommés facteurs syndémiques) ont aussi été étudiés, notamment les problématiques physiques, la stigmatisation, l’isolement social, l’insécurité alimentaire et la difficulté d’accès aux services de santé et aux services sociaux (Gomez et al., 2023 ; Huynh et al., 2016 ; Leddy et al., 2021 ; Livingston, 2020 ; Ross et al., 2015).
Parce qu’il s’agit d’un concept relativement récent, peu d’études ont abordé la perspective syndémique du trouble concomitant (Card et al., 2018 ; Chichetto et al., 2019 ; Chichetto et al., 2023 ; Chichetto et al., 2025 ; Clementi et al., 2020 ; Coid et al., 2021 ; Eshak et al., 2024 ; Fujita et al., 2024 ; Gerke et al., 2022 ; Glynn et al., 2025 ; Gomez et al., 2023 ; Jain et al., 2022 ; Jegede et al., 2022 ; Leddy et al., 2021 ; Lett et al., 2022 ; McDonald et al., 2020 ; Robinson et al., 2016 ; Singer et al., 2020 ; Turpin et al., 2020 ; Tsuyuki et al., 2017 ; Yellin et al., 2018 ; Zhang et Coid, 2024). Les études quantitatives se sont concentrées sur les liens entre le trouble concomitant et certains facteurs sociaux spécifiques, les habitudes de vie (obésité, tabagisme, sédentarité) ou d’autres problématiques physiques. Certains auteurs ont mentionné la nécessité d’utiliser des données qualitatives ou une triangulation des données (Gulbas et al., 2024), en plus d’inclure des variables dépassant l’individu seul (Mendenhall, 2017 ; Tsai, 2018 ; Tsai et al., 2017). Selon la littérature recensée, aucune étude ne semble avoir exploré la perspective syndémique du trouble concomitant en lien avec l’utilisation des services de santé et des services sociaux.
Cette étude vise donc à explorer la perspective syndémique du trouble concomitant d’un point de vue qualitatif, par une étude de cas multiples. Trois questions découlent de cet objectif : 1) la syndémie du trouble concomitant est-elle visible dans les services de santé et de services sociaux ? ; 2) comment est-elle illustrée ? ; 3) comment influence-t-elle l’utilisation des services par la population ciblée ? L’analyse s’est appuyée sur les trajectoires de soins et de services, définies comme la séquence et l’organisation des soins et des services dispensés à une population pendant une période délimitée. Elles sont un outil pertinent pour obtenir une vision globale des soins et des services (Schrijvers et al., 2012 ; Vanhaecht et al., 2010). Cette étude est pertinente, considérant que les services actuellement offerts présentent des lacunes pour combler adéquatement les besoins de cette population.
Méthodes
Cette étude a été approuvée par le Comité d’éthique pour la recherche sous le numéro CÉRC-2016-027 et par la Direction de l’enseignement universitaire, de la recherche et de l’innovation du Centre intégré universitaire de santé et de services sociaux de la Mauricie-et-du-Centre-du-Québec (CIUSSS MCQ). Les données, issues de dossiers médicaux, proviennent d’une plus large étude quantitative sur les trajectoires de soins à l’urgence et dans les services de 1re et de 2e ligne d’adultes présentant un trouble concomitant. L’échantillon de base pour l’étude quantitative devait présenter les critères suivants : 1) présenter un TSM diagnostiqué selon la cinquième édition du Diagnostic and Statistical Manual of Mental Disorders (American Psychiatric Association [APA], 2013) et un TUS inscrit dans le dossier médical ; et 2) avoir visité au moins une fois un service d’urgence sur une période de 12 mois consécutifs. La procédure complète concernant la sélection des dossiers médicaux a été décrite dans St-Pierre et St-Pierre (2024). Les variables ont été sélectionnées afin de recueillir des informations sur toute la trajectoire de soins, couvrant à la fois les services d’urgence et les services de 1re et de 2e ligne (voir tableau 1). Pour les visites à l’urgence, la collecte a ciblé les visites effectuées entre le 1er mai 2015 et le 30 avril 2016. Pour les services de 1re et de 2e ligne, la collecte a ciblé les années 2011 à 2018, afin d’avoir un portrait plus large des services reçus avant, pendant et après la période de visites à l’urgence. Le fait que plusieurs données n’étaient pas disponibles avant 2011 limitait la possibilité de collecter des données avant cette date. Le système de santé québécois, financé par les gouvernements fédéraux et provinciaux, garantit un accès universel et gratuit aux services de santé et aux services sociaux. Bien que certains services privés étaient disponibles durant la période couverte, cette étude s’est concentrée sur les services publics de 1re et de 2e ligne en santé mentale et en dépendance susceptibles d’être utilisés par la population ciblée. Les demandes de services liées à des besoins spécifiques (hébergement, difficultés financières, problèmes judiciaires) ont également été examinées.
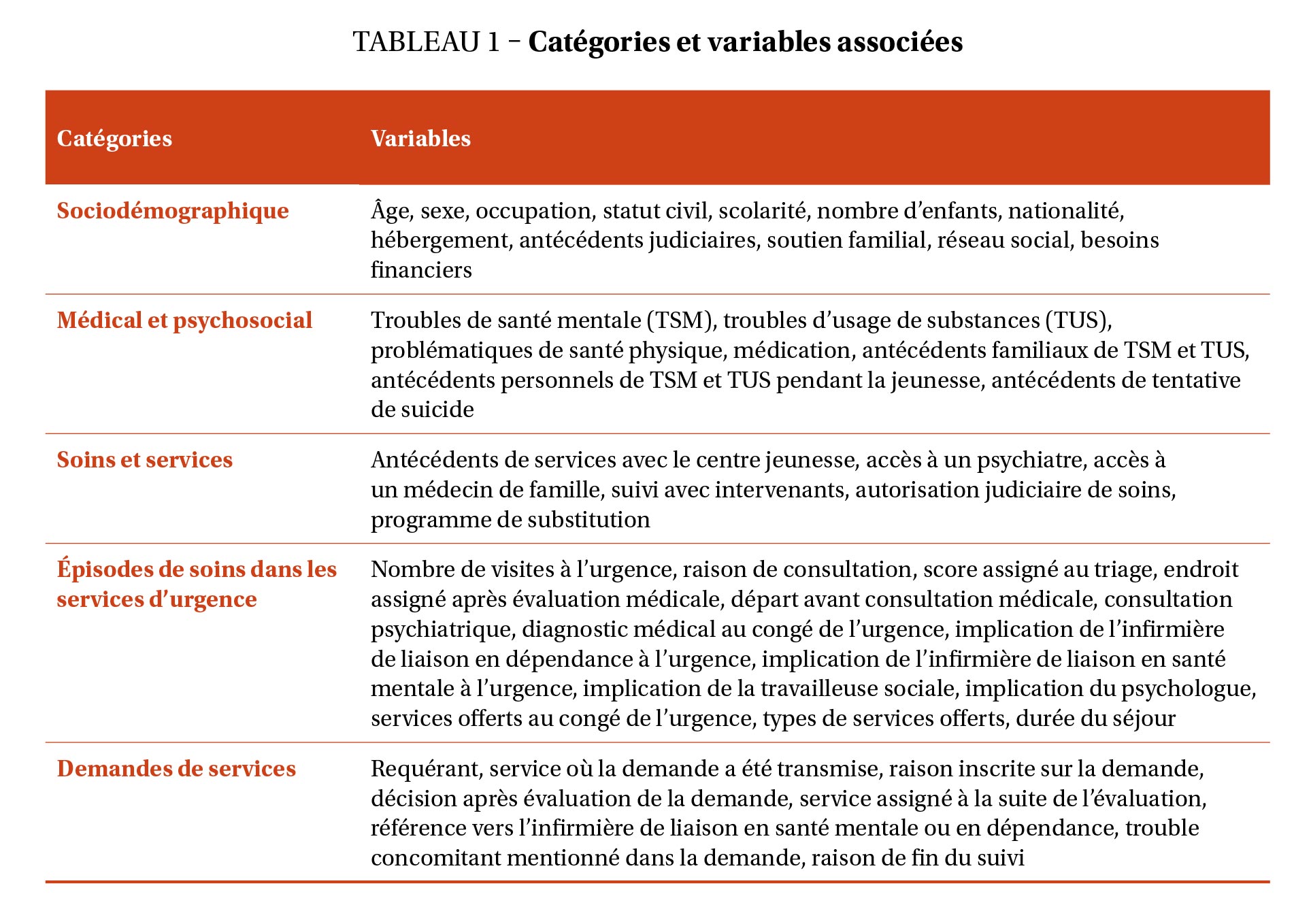
Sources de données et méthodes de collecte
Les numéros de dossier et d’assurance maladie du Québec ont été utilisés pour extraire les données à partir de différents logiciels et un code a ensuite été attribué pour garantir la confidentialité. Pour chaque dossier, toutes les visites aux urgences effectuées sur la période ciblée de 12 mois ont été consignées de même que les services offerts et reçus entre 2011 et 2018. Par exemple, si une personne a effectué 25 visites en 12 mois, toutes les informations de ces visites ont été consignées. Les logiciels utilisés sont :
- SIC+ et SIC-SRD de i-CLSC pour les demandes effectuées dans les services de 1re et de 2e ligne en santé mentale et en dépendance ;
- Dossier Santé Québec du Gouvernement du Québec pour la médication prescrite ;
- SIURGE de Logibec pour les consultations aux urgences, les consultations en psychiatrie ainsi que les informations liées au triage.
Certaines variables, non disponibles dans les bases de données, ont été récupérées dans les dossiers papier, à l’exception d’un établissement où les dossiers étaient informatisés (logiciel Purkinje). Des informations ont également été recueillies à partir des notes évolutives des infirmières, des consultations en psychiatrie et des notes médicales. Des notes de terrain ont aussi été consignées. Une banque de données a été élaborée sous forme de grille d’analyse avec la création de menus déroulants afin de conserver une standardisation des données et éviter les erreurs de saisie. La banque de données a été créée avec Excel de Microsoft Office 365 ProPlus (v.16.0.6965.2117) et l’analyse des données a été effectuée avec SPSS version 27.
Approche méthodologique et cadre de référence
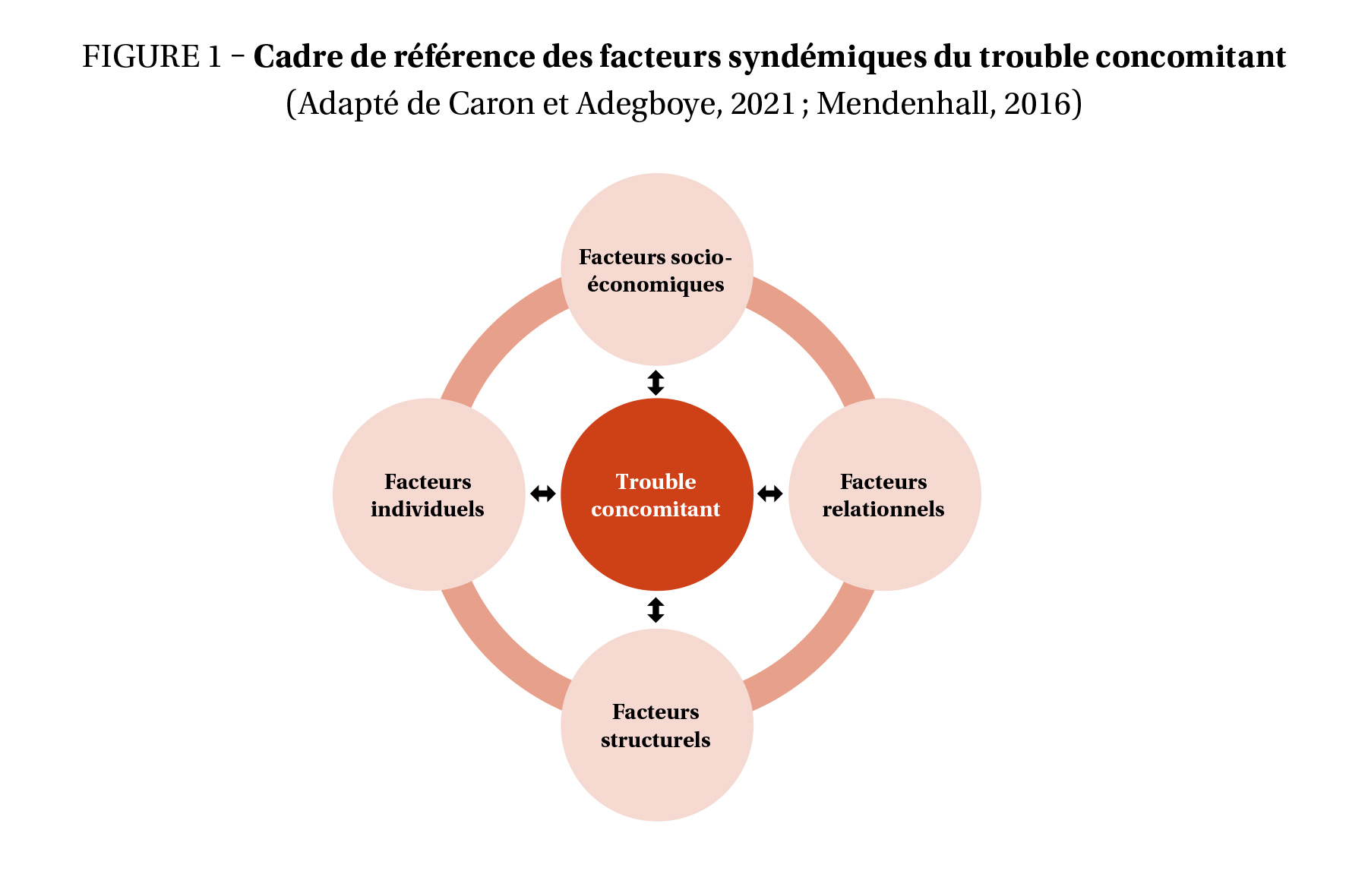
À la suite de l’analyse des données de l’étude originale, une exploration approfondie de certains aspects des trajectoires de soins des personnes présentant un trouble concomitant a été jugée nécessaire. Par exemple, plusieurs références vers les services de 1re ligne concernaient des besoins liés à des déterminants sociaux de la santé (hébergement, difficultés financières, transport, aide alimentaire). Certaines visites à l’urgence étaient également motivées par un besoin d’hébergement. Ainsi, une étude de cas multiples exploratoire, réalisée avec la méthode d’analyse de cas multiples de Yin (2018), a été choisie pour examiner ce phénomène dans son contexte réel au sein des services de santé et des services sociaux. Cette méthode a été préférée à l’étude de cas unique, car elle renforce la robustesse et augmente la validité externe de l’analyse. Afin de circonscrire les variables spécifiques à la perspective syndémique, un cadre de référence a été élaboré à partir du modèle Violence, Immigration, Depression, Diabetes and Abuse Syndemic (VIDDA syndemic) de Mendenhall (2016), le cadre de Caron et Adegboye (2021) sur la COVID-19 et les déterminants sociaux, ainsi que les facteurs syndémiques associés au trouble concomitant recensés dans la littérature (voir figure 1). Des exemples pour les quatre catégories du cadre de référence sont présentés dans le tableau 2.

Une analyse de trois cas a été jugée appropriée pour examiner le phénomène en profondeur, selon la méthode d’analyse de cas multiples de Yin (2018). Les cas ont été sélectionnés par échantillonnage raisonné afin de représenter les quatre groupes de facteurs du cadre de référence et augmenter la variabilité de certaines caractéristiques (âge, sexe, TSM, TUS) (Merriam et Tisdell, 2016).
Analyses
Une analyse intracas a été réalisée à partir de lignes temporelles, permettant une exploration détaillée et approfondie de chaque cas. Par la suite, une analyse intercas a permis de comparer les trois cas afin d’identifier les convergences et les divergences, de comprendre les éléments distinctifs dans les schémas observés et enfin, d’obtenir une compréhension globale du phénomène étudié (Yin, 2018). La création de lignes temporelles est une méthode permettant d’organiser visuellement des données narratives riches. Ces lignes temporelles sont généralement construites en mettant en évidence les événements de la vie d’une personne dans un ordre chronologique (Patterson et al., 2012), facilitant leur visualisation et leur enchaînement. Elles sont utiles pour la comparaison avec d’autres données ou pour situer un concept de recherche dans le contexte d’autres événements (Gramling et Carr, 2004). Pour chacun des cas, deux lignes temporelles ont été créées. La première illustre les services de 1re et de 2e ligne collectés alors que la deuxième illustre une portion plus spécifique de la première série temporelle, incluant les visites aux urgences collectées sur une période de 12 mois et les services demandés ou reçus dans cette période. L’analyse s’est concentrée sur la séquence des différents services demandés ou reçus afin d’explorer les perspectives syndémiques possibles, les facteurs impliqués et leurs manifestations. Les critères de rigueur propres à une étude de cas ont été respectés (Yin, 2018) :
- Fiabilité : utilisation d’un protocole d’étude de cas (Yin, 2018), création d’une base de données ;
- Validité interne : recours à des sources de données multiples et à la triangulation des données, utilisation de plusieurs méthodes d’analyse (séries temporelles, analyse intercas) ;
- Validité externe : Utilisation d’une logique de réplication d’analyses pour chaque cas (généralisation analytique), sélection de plusieurs cas, analyse intercas ;
- Validité de construit : recours à des sources de données multiples et à la triangulation des données, utilisation d’un modèle de référence élaboré à partir de théories et modèles validés dans la littérature.
Résultats
Contexte du réseau de la santé et des services sociaux de la région d’étude
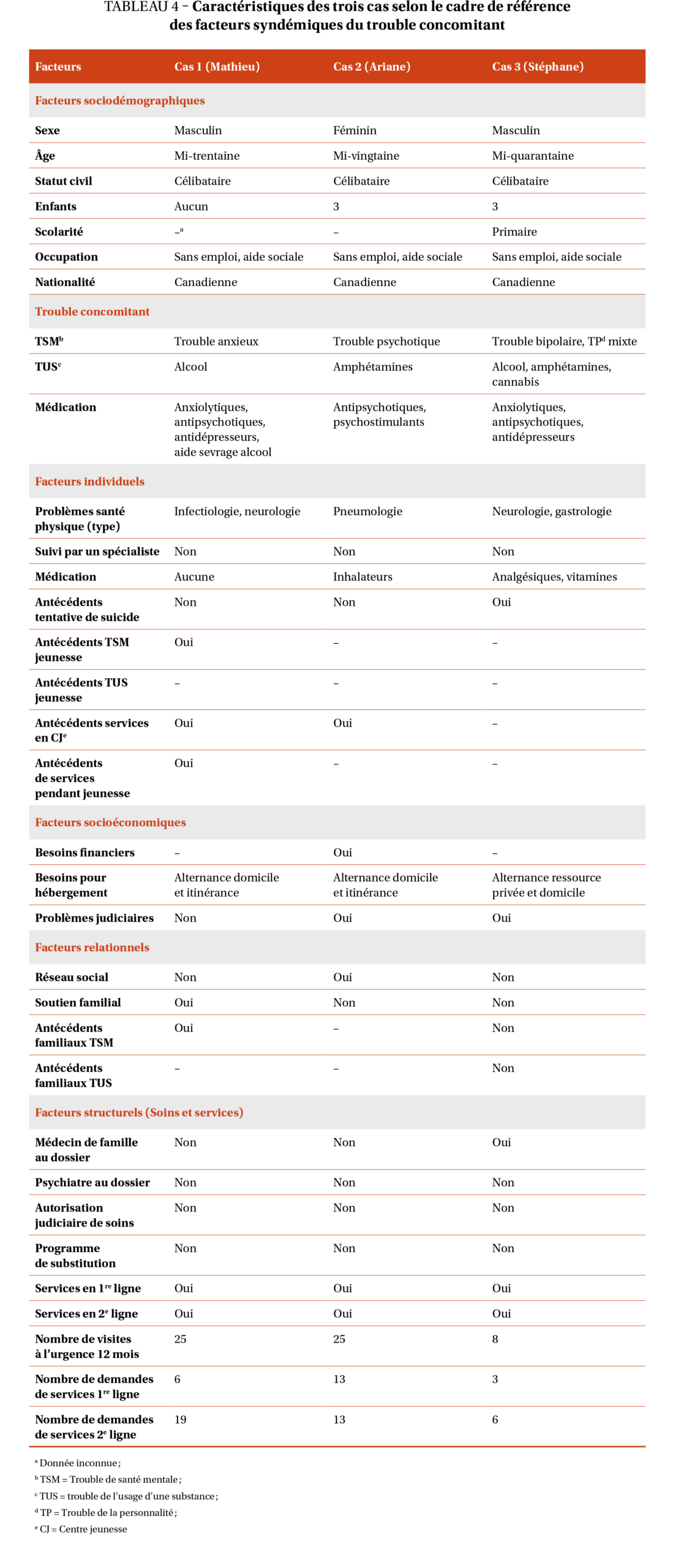
Les trois cas sélectionnés, Mathieu, Ariane et Stéphane (noms fictifs), ont utilisé les services d’une région du Québec desservant environ 295 000 habitants. En 2015, cette région comptait plusieurs organismes communautaires œuvrant en dépendance et en santé mentale, quatre organismes communautaires généraux, plusieurs centres de réadaptation en dépendance (avec ou sans hébergement) et des services de 1re ligne tels que : services psychosociaux généraux, intervention de crise 24/7, guichet d’accès en santé mentale adulte (GASMA), suivi intensif dans le milieu (SIM) et soutien d’intensité variable (SIV). Plusieurs services ont été offerts et utilisés dans les trois cas. Dans les services d’urgence, une infirmière[1] de liaison en santé mentale (infTSM) n’était présente que dans l’établissement fréquenté par le cas 3 (Stéphane). Le tableau 3 décrit les services et leurs caractéristiques. 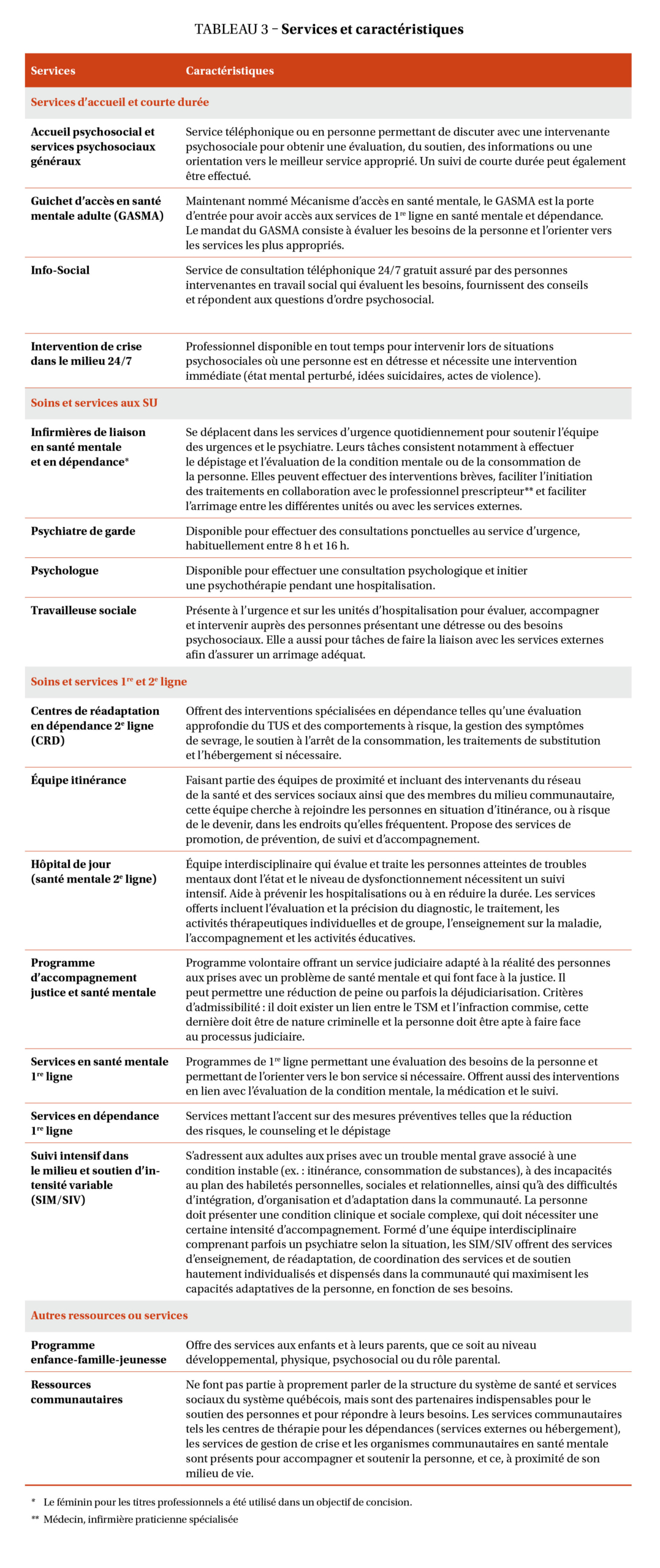 Les facteurs sociodémographiques et les facteurs syndémiques liés au cadre de référence sont présentés dans le tableau 4.
Les facteurs sociodémographiques et les facteurs syndémiques liés au cadre de référence sont présentés dans le tableau 4.
Intracas no 1 : Mathieu
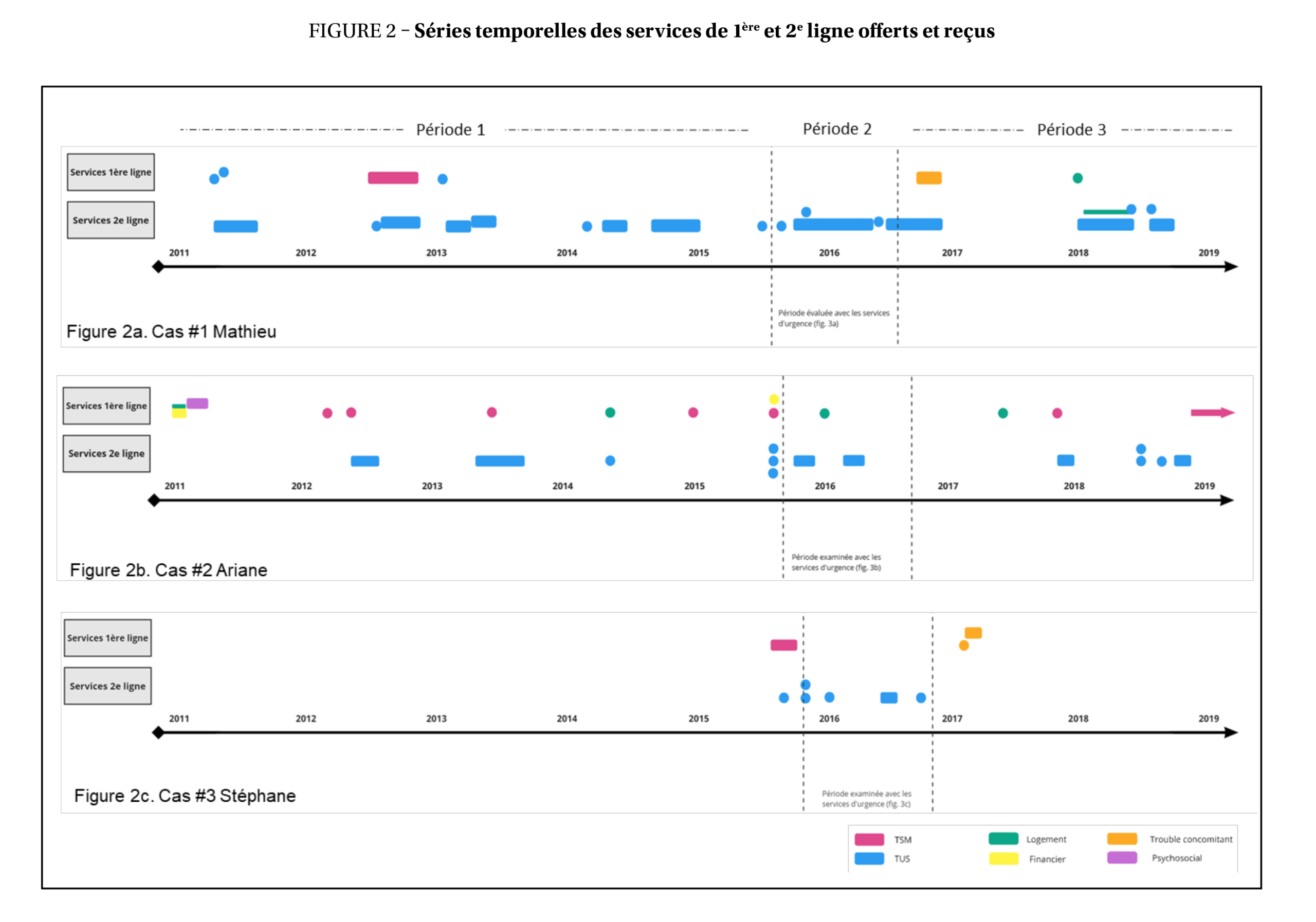
Mathieu, un homme dans la mi-trentaine, célibataire, sans enfants et sans emploi, a effectué 25 visites à l’urgence pour différentes raisons : intoxication/symptômes de sevrage (16), présence d’hallucinations (3), trouble anxieux/idées suicidaires (2), symptômes reflétant un trouble concomitant (1) et traumatisme physique (3). À cela se sont ajoutées 25 demandes de services en 1re et 2e ligne : TUS (21), TSM (1), trouble concomitant (1) et hébergement (2). Entre 2011 et 2015 (période 1, figure 2a), 13 demandes de services ont été enregistrées.
- Deux demandes au service de 1re ligne en dépendance, mais réorientées vers un centre de réadaptation en dépendances (CRD) de 2e ligne ;
- Une seule demande en lien avec le TSM, avec un suivi de deux mois en santé mentale 1re ligne pour gestion de la médication, terminé par l’atteinte des objectifs, ainsi qu’un suivi parallèle en CRD pendant quelques semaines ;
- Six demandes acceptées avec suivis en CRD (deux à quatre mois chacun), tous cessés par Mathieu ;
- Six autoréférences en CRD, dont deux finalement refusées par Mathieu lors du premier contact téléphonique avec un intervenant ;
- En 2013, trois demandes rapprochées en CRD avec un schéma récurrent : refus de la première demande par Mathieu, mais autoréférence le lendemain, avec suivi de deux mois, puis abandon. Ce schéma d’alternance entre autoréférence et références formelles (par le centre hospitalier), avec suivi de quelques mois puis abandon, s’est poursuivi jusqu’en juillet 2015.
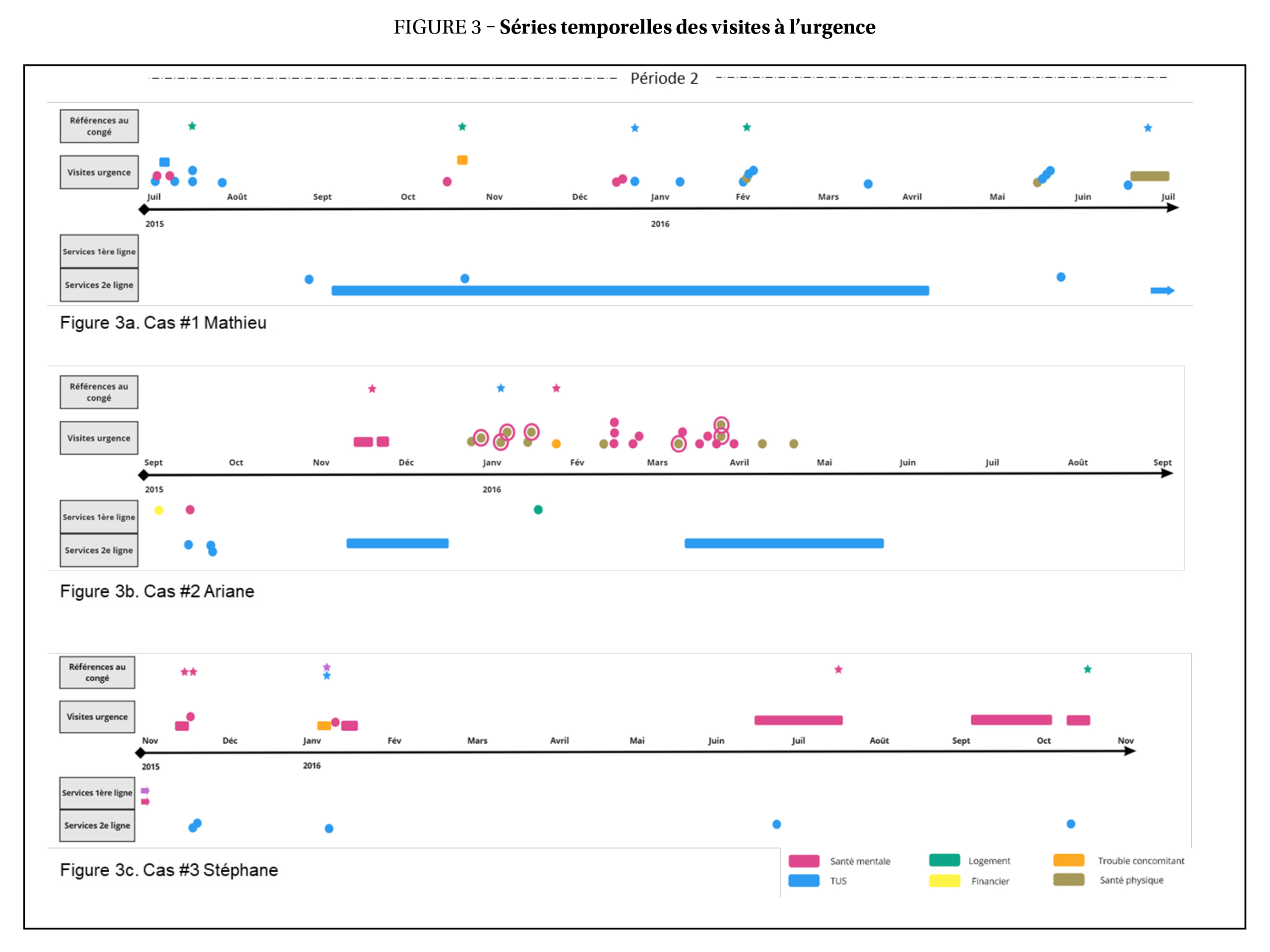
 La période où les visites à l’urgence ont été analysées se situe entre juillet 2015 et juin 2016 (période 2, figure 3a).
La période où les visites à l’urgence ont été analysées se situe entre juillet 2015 et juin 2016 (période 2, figure 3a).
- Juillet 2015 : huit visites notamment pour trouble anxieux (1), intoxication à l’alcool (5), idées suicidaires (1) et symptômes de sevrage lié à l’alcool (1), dont une hospitalisation de quatre jours (intoxication à l’alcool). Pendant cette période, Mathieu était en situation d’itinérance. Il s’est présenté deux fois à l’urgence la même journée en état d’intoxication en mentionnant cette situation ; référence vers un centre d’hébergement ;
- Octobre 2015-avril 2016 (6 mois) : 11 visites à l’urgence, notamment pour intoxication à l’alcool ou symptômes de sevrage (6), tout en ayant un suivi en CRD ;
- Octobre 2015 : deux visites pour présence d’hallucinations et idées suicidaires/symptômes de sevrage, incluant une hospitalisation et une référence en CRD (même si suivi déjà actif) et à l’équipe itinérance ;
- Février 2016 : quatre visites en quatre jours (intoxication à l’alcool [3], trauma mineur [1]), perte de son logement dans cette période et référence à l’équipe itinérance ;
- Mai-juin 2016 : alternance entre des situations d’itinérance et d’habitation en logement, six visites à l’urgence pour intoxication à l’alcool (4), symptômes physiques non spécifiés (1) et traumatisme neurologique lié à l’alcool ayant nécessité une hospitalisation de huit jours et un suivi en neurochirurgie. Un nouveau suivi en CRD a débuté (fin du précédent il y a deux mois) après son hospitalisation.
 Entre octobre 2016 et fin 2019 (période 3, figure 2a), sept demandes de services ont été notées.
Entre octobre 2016 et fin 2019 (période 3, figure 2a), sept demandes de services ont été notées.
- Un suivi en CRD toujours actif, mais ce dernier a demandé un suivi conjoint avec le programme SIV (trouble concomitant mentionné dans la demande) ; suivi de deux mois puis cessation à la suite d’un transfert vers un service inconnu ;
- Janvier-juillet 2018 (7 mois) : six demandes dont trois autoréférences : la première pour perte de domicile (accueil psychosocial) et cinq effectuées en CRD, dont une pour obtenir un suivi avec hébergement, car toujours sans domicile fixe.
Intracas no 2 : Ariane
Ariane, une femme dans la mi-vingtaine, célibataire, trois enfants et recevant des prestations d’aide sociale, a effectué 25 visites à l’urgence pour différentes raisons : hallucinations/symptômes psychotiques (10), trouble anxieux/agitation (2), symptômes reflétant un trouble concomitant (1), symptômes physiques (5) et symptômes physiques combinés à des symptômes psychotiques (7). À cela se sont ajoutées 26 demandes de services : TUS (13), TSM (7), psychosocial (1), difficultés financières (2) et hébergement (3). Entre 2011 et 2015 (période 1, figure 2b), 15 demandes de services ont été enregistrées.
- Janvier 2011 : autoréférence à l’accueil psychosocial pour des difficultés financières et problématique avec son logement. Demande transférée au programme enfance-jeunesse-famille, un suivi actif étant déjà en cours ;
- Une demande neuf jours plus tard par une clinique médicale pour difficultés liées au rôle parental, suivi abandonné deux mois plus tard ;
- Deux interventions de crise dans le milieu 24/7 pour état mental perturbé ;
- Plusieurs périodes de chevauchements entre des demandes en 1re ligne pour TSM ou hébergement (expulsion) avec des demandes en CRD ;
- Septembre 2015 : trois autoréférences en CRD, une pour difficultés financières et une intervention de crise 24/7 pour perturbation de l’état mental. Ariane a refusé les services en CRD.
La période où les visites à l’urgence ont été analysées se situe entre novembre 2015 et mai 2016 (période 2, figure 3b).
- 25 visites à l’urgence sur une période de six mois ;
- Novembre 2015 : deux visites pour symptômes psychotiques avec hospitalisation. Suivis dans des ressources externes en santé mentale et dépendance jusqu’en février 2016 (données inscrites au dossier médical, mais pas dans les bases de données) ;
- Décembre 2015-janvier 2016 : six visites liées à des symptômes physiques diagnostiqués finalement comme des symptômes psychotiques ; une visite pour des symptômes psychotiques et d’intoxication, référence vers le programme SIM, mais demande refusée par le programme ;
- Perte de logement dans la même période, autoréférence en 1re ligne (psychosocial) ainsi qu’en CRD, suivi en CRD avec hébergement ;
- Février 2016 : six visites dont trois dans la même journée pour présence d’hallucinations ;
- Mars 2016 : huit visites notamment pour hallucinations (4), agitation (1) et symptômes physiques (3), avec diagnostics modifiés pour symptômes psychotiques dans les trois derniers cas. Pour six visites, Ariane a quitté avant l’évaluation médicale ou a signé un refus de traitement. Une autoréférence en CRD avec suivi (2 mois).
Entre 2017 et 2019 (période 3, figure 2b), huit demandes de services sont notées.
- Autoréférence à l’accueil psychosocial pour perte de logement ;
- Demande transmise au GASMA par le centre hospitalier pour suivi au programme SIM (soutien et supervision de la médication), mais refusée et réorientée vers un service externe inconnu ;
- Cinq demandes en CRD par les services judiciaires et le centre hospitalier, mais services refusés ou abandonnés par Ariane ;
- À la suite d’une rechute de consommation, demande de service au programme d’accompagnement justice et santé mentale, suivi jusqu’en juin 2020 (atteinte des objectifs).
Intracas no 3 : Stéphane
Stéphane, un homme dans la mi-quarantaine, célibataire, trois enfants et recevant des prestations d’aide sociale, a effectué huit visites à l’urgence pour présence d’idées suicidaires. À cela ce sont ajoutées neuf demandes de services : TUS (6), TSM (1) et trouble concomitant (2). En août et septembre 2015 (période 1, figure 2c), deux demandes de services ont été enregistrées.
- Demande vers les services en santé mentale 1re ligne par Info-Social pour présence d’idées suicidaires, suivi pendant deux mois puis abandon par Stéphane ;
- Demande en CRD effectuée simultanément par le centre hospitalier, refusée par Stéphane.
La période où les visites à l’urgence ont été analysées se situe entre novembre 2015 et novembre 2016 (période 2, figure 3c).
- Huit visites à l’urgence pour idées suicidaires avec consultation en psychiatrie pour chacune ;
- Six visites où le diagnostic a été modifié pour trouble dépressif (5) et symptômes de sevrage (1) ;
- Cinq visites ont conduit à une hospitalisation ;
- Novembre 2015 : Stéphane habitait dans une ressource d’hébergement, avait un suivi avec le programme SIV et recevait des services psychosociaux (mentionné dans le dossier médical, mais pas dans les bases de données). Deux hospitalisations de trois jours avec interventions de la travailleuse sociale (TS) et de l’infTSM, suivi en hôpital de jour après le congé. Deux demandes en CRD (centre hospitalier et autoréférence), mais suivi refusé par Stéphane ;
- Janvier 2016 : trois visites à intervalles de trois jours chacune. Première visite avec hospitalisation de trois jours pour idées suicidaires et symptômes de sevrage, interventions des infirmières de liaison en dépendance (infTUS), infTSM et TS puis références vers organisme communautaire et CRD au congé ; services refusés par Stéphane ;
- Deuxième visite sans hospitalisation et troisième visite trois jours plus tard avec hospitalisation de cinq jours, incluant interventions des TS, infTSM et psychologue ;
- Période de cinq mois sans visites ;
- Juin 2016 : hospitalisation de 35 jours avec diagnostic de trouble dépressif, consultation en orthopédie pour raison inconnue, interventions des infTSM, infTUS, TS et psychologue. Demande de services en CRD par les services de santé mentale 1re ligne, mais non acceptée, car hospitalisation toujours en cours. Congé temporaire obtenu après 35 jours, mais Stéphane a quitté l’établissement sans autorisation médicale. Suivis à l’hôpital de jour ;
- Septembre 2016 : hospitalisation de 29 jours pour idées suicidaires et trouble dépressif. Demande de services en CRD par le centre hospitalier, mais non acceptée, car nouvelle hospitalisation quatre jours plus tard pendant sept jours. Au congé, demande de service vers une ressource d’hébergement.
En 2017 (période 3, figure 2c), deux demandes de services ont été notées.
- Deux demandes au GASMA ayant le trouble concomitant comme raison principale. Première demande refusée et orientée vers le CRD, deuxième demande (19 jours plus tard) orientée vers les services en santé mentale 1re ligne.
Analyse intercas
L’analyse intercas montre des similitudes et des divergences entre les trois cas. Les facteurs syndémiques (figure 1) similaires sont : célibataire, sans emploi, problématiques de santé physique, un besoin de médication pour le trouble concomitant, besoins au niveau financier et absence de psychiatre traitant. Les facteurs divergents sont : besoins au niveau du logement, problèmes judiciaires, réseau social, soutien familial et suivi avec un médecin de famille. Bien qu’Ariane et Stéphane avaient des enfants, aucune information sur la présence d’un soutien familial pour eux n’était disponible. Concernant les séries temporelles des services de 1re et de 2e ligne (figure 2), chaque cas a bénéficié de services en santé mentale et en dépendance, parfois simultanément.
- Mathieu et Ariane : plusieurs demandes dans différents services ont évolué vers un suivi de quelques semaines à quelques mois ; Mathieu a fait 13/25 autoréférences et Ariane 12/26, principalement en CRD ;
- Stéphane : suivis principalement en santé mentale 2e ligne avec une seule autoréférence (1/9).
- Mathieu et Stéphane ont reçu peu de services en 1re ligne, contrairement à Ariane dont la moitié des services était en 1re ligne. Pour Mathieu et Stéphane, le trouble concomitant a été spécifiquement mentionné dans certaines demandes et accompagné d’un suivi adapté de quelques mois.
Concernant les séries temporelles des visites à l’urgence et des demandes de services associées (figure 3), les trois cas ont effectué plusieurs visites, certaines étant rapprochées dans le temps et parfois même plusieurs visites la même journée. Les schémas d’utilisation de l’urgence sont variés selon les trois cas :
- Mathieu : principalement pour TUS lié à l’alcool et souvent lié à la perte de logement ; visites ponctuelles (22/25) sans hospitalisation avec références en CRD et hébergement, mais pas en santé mentale 1re ligne. Malgré un suivi en CRD, il a fréquemment visité l’urgence pour symptômes d’intoxication ;
- Ariane : principalement pour symptômes psychotiques ; visites ponctuelles (23/25) sans hospitalisation avec rares références vers les services de 1re et de 2e ligne ;
- Stéphane : uniquement pour idées suicidaires récurrentes, suivies de consultations en psychiatrie et hospitalisations (6/8), avec références en CRD, santé mentale 2e ligne et hébergement ;
D’autres différences sont notables entre les trois cas. Stéphane n’a pas quitté l’urgence avant l’évaluation médicale, alors que Mathieu et Ariane ont respectivement quitté cinq et huit fois. L’intervention des infTSM, infTUS et TS est aussi variable :
- InfTSM : présente uniquement pour Stéphane, absente de l’urgence fréquentée par Mathieu et Ariane ;
- InfTUS : peu intervenue auprès d’Ariane (0/25), Mathieu (2/25) et Stéphane (1/8) ;
- TS : impliquée dans 7/25 visites pour Mathieu, 5/25 pour Ariane et 6/8 pour Stéphane.
Discussion
Cette étude visait à explorer la perspective syndémique du trouble concomitant, sa visibilité sur les trajectoires de soins et son influence sur l’utilisation des services par la population ciblée. Cette étude de cas multiples s’ajoute à la littérature soutenant la perspective syndémique du trouble concomitant. Les résultats ont d’abord permis d’identifier les facteurs syndémiques pouvant être associés au trouble concomitant. Ensuite, l’exploration des trajectoires de soins à l’urgence a mis en lumière des interactions tangibles entre le trouble concomitant et les déterminants sociaux de la santé, ces derniers influençant les visites à l’urgence et les interventions associées et reflétant par le fait même une situation syndémique. Cette situation syndémique semble aussi influencer l’offre et l’utilisation des services de santé et services sociaux. Les perspectives syndémiques et les schémas d’utilisation des services varient selon les cas, une hétérogénéité rapportée dans la littérature (Fleury et al., 2020 ; Jegede et al., 2022). Les trois cas, sélectionnés par échantillonnage raisonné afin de refléter cette diversité, confirment ces variations, tout en révélant plusieurs facteurs syndémiques communs.
Présence de la syndémie du trouble concomitant sur les trajectoires de soins
Les résultats des séries temporelles permettent de visualiser la perspective syndémique du trouble concomitant par la diversité des raisons de consultation à l’urgence ainsi que les chevauchements fréquents entre les références et les suivis pour l’obtention de services variés en santé mentale, en dépendance et pour des besoins liés aux facteurs syndémiques (logement, financier, psychosocial). Malgré l’hétérogénéité des trajectoires de soins, un constat commun semble émerger, soit la complexité et le nombre élevé de besoins des personnes présentant un trouble concomitant ainsi que l’utilisation fréquente de services variés. Pour Stéphane, la perspective syndémique semble moins apparente, ses visites étant uniquement liées à des idées suicidaires. Cependant, leur fréquence et la durée des hospitalisations témoignent de l’intensité de la problématique et de la gravité de sa détresse, une situation similaire ayant déjà été illustrée dans la littérature. En effet, Lett et al. (2022) ont démontré que l’état mental de jeunes personnes s’identifiant à la diversité de genre et de sexe et présentant un trouble concomitant était influencé négativement lors de l’exposition à différents facteurs sociostructurels (harcèlement à l’école, cyberharcèlement, insécurité alimentaire et insécurité du logement) (Lett et al., 2022). Ces facteurs augmentaient significativement le risque d’idées suicidaires, de planification et de tentatives de suicide, renforçant alors le phénomène de syndémie (Lett et al., 2022). La situation de Stéphane, à la lumière des résultats de cette étude, suggère que les facteurs syndémiques aggravent sa détresse et contribue à ses visites fréquentes aux urgences pour des idées suicidaires.
Impact de la syndémie du trouble concomitant sur l’utilisation des services
L’analyse intercas a démontré que, pour les trois cas, un nombre élevé de visites à l’urgence et de demandes de services a été effectué, autant pour des problématiques liées au trouble concomitant que pour d’autres besoins. La présente étude met en lumière l’influence des facteurs syndémiques sur l’utilisation des services d’urgence et les références effectuées. Des études antérieures mentionnent que des besoins de base non comblés (logement, nourriture) augmentent le nombre de visites dans les services de santé, mais aussi le nombre d’absence aux rendez-vous prévus (Berkowitz et al., 2016 ; Dong et al., 2018 ; Leddy et al., 2021). Une évaluation approfondie des déterminants sociaux de la santé et des besoins perçus serait alors une stratégie pertinente (Berkowitz et al., 2016). Un autre résultat à considérer est le nombre d’autoréférences, particulièrement en CRD, qui reflète un besoin jugé prioritaire par la personne, mais non répondu. Toutefois, malgré une autoréférence, les personnes ont fréquemment abandonné les démarches lors du premier contact avec l’intervenant. Selon l’étude qualitative de Dong et ses collègues (2018), comparativement à d’autres besoins, le rétablissement du TUS était jugé prioritaire pour des personnes présentant des besoins complexes (problématiques physiques, TSM, itinérance). Cependant, trois besoins entraient fréquemment en compétition avec le rétablissement du TUS : un logement sécuritaire, se nourrir quotidiennement et avoir un revenu financier (Dong et al., 2018). Dans notre étude, il est possible que les besoins mentionnés devaient être priorisés à un certain moment, limitant ainsi la possibilité d’accepter des services en dépendance. La motivation face au processus de changement de la consommation peut aussi fluctuer et amener la personne à finalement refuser les services (Düring et al., 2024 ; Motta-Ochoa et al., 2017). Contrairement aux demandes en CRD, et en excluant les interventions de crise 24/7 (interventions ponctuelles), peu de demandes ont été effectuées dans les services en santé mentale de 1re ligne, ces résultats étant similaires à d’autres études indiquant un faible taux de référencement et de suivi dans les services externes de santé mentale pour un TSM/TUS après une visite à l’urgence (Barker et al., 2020 ; Gabet et al., 2022 ; Gaida et al., 2023). Ce faible nombre pourrait s’expliquer par la priorisation d’autres services (ex. : hôpital de jour), l’évaluation du professionnel de la santé jugeant qu’un suivi n’est pas nécessaire, un manque de connaissances des services disponibles ou la difficulté d’effectuer une référence pour les personnes quittant l’urgence avant l’évaluation médicale. Par ailleurs, considérant que la mission principale des services d’urgence consiste à évaluer et à stabiliser les situations aiguës et critiques, il est possible que l’équipe clinique n’envisage pas systématiquement d’orienter les personnes vers les services externes (Chochinov et al., 2023).
Un autre constat concerne l’intervention asymétrique et limitée des infTUS, infTSM et TS. Selon Blanchette-Martin et ses collègues (2016), l’intervention de l’infTUS dans les services d’urgence permet un meilleur dépistage des TUS, ainsi qu’un accès accru aux services spécialisés. Comme dans la présente étude, leurs résultats dévoilent qu’un faible pourcentage de personnes était dirigé par l’équipe de soins de l’urgence vers l’infTUS (Blanchette-Martin et al., 2016). Ces professionnelles, ainsi que les infTSM et TS, peuvent jouer un rôle crucial, de par leur expertise dans le dépistage, les interventions brèves, la liaison avec les services externes et le suivi post-congé, réduisant ainsi la charge des équipes à l’urgence (Hsu et al., 2019 ; Motta-Ochoa et al., 2017 ; Samuels Kalow et al., 2021 ; St-Pierre et Lessard, 2022).
La complexité du trouble concomitant semble reconnue par les professionnels, comme en témoignent sa mention dans les demandes de services, les références simultanées à plusieurs services et vers les programmes SIM/SIV, ainsi que celles liées aux déterminants sociaux de la santé. Cependant, la fragmentation actuelle des services ne permet pas une prise en charge intégrant les services en santé mentale et en dépendance (Hakobyan et al., 2020). Le GASMA assure déjà une porte d’entrée unique pour les demandes de services en santé mentale 1re ligne (Ministère de la Santé et des Services sociaux [MSSS, 2012]), mais les systèmes informatiques entre services (urgence, CRD, système de justice, GASMA) ne sont pas réseautés (MSSS, 2021), alourdissant la tâche des professionnels. Des pistes de solution sont envisageables afin de simplifier les démarches et optimiser la prise en charge.
Pistes de solutions / implications cliniques
1. Considérer le trouble concomitant selon une perspective syndémique
Adopter une perspective syndémique du trouble concomitant serait une première étape pertinente, permettant une vision entière et non fragmentée de la personne (Baker et al., 2023 ; CSMC et CCDUS, 2023). Selon Vereeken et ses collègues (2023), la perspective syndémique pourrait améliorer la compréhension des déterminants sociaux de la santé influençant la vulnérabilité sociale et biologique, tout en inspirant des stratégies pour réduire l’impact de ces déterminants à l’échelle sociopolitique et écologique. Diffuser et enseigner l’utilisation des outils de dépistage existants, en plus de procéder à des évaluations élargies tenant compte de ces déterminants, pourrait aussi améliorer le dépistage et aider les intervenants à accompagner les personnes vers un ensemble de services adaptés (Andermann, 2018).
2. Arrimer la situation syndémique avec une approche plus intégrée
Selon la littérature, une prise en charge intégrée est recommandée pour le trouble concomitant (Fantuzzi et Mezzina, 2020 ; Hakobyan et al., 2020), de même que pour une syndémie (Singer et al., 2020). La situation idéale reposerait sur une équipe interdisciplinaire, formée de professionnels œuvrant sous un même toit, et détenant une expertise en trouble concomitant en plus de solides collaborations avec les services en itinérance et judiciaires et les organismes communautaires (Baker et al., 2023 ; Fantuzzi et Mezzina, 2020). Toutefois, ce niveau d’intégration reste difficile à atteindre. Les programmes SIM/SIV, implantés depuis plusieurs années au Québec, offrent une structure interdisciplinaire efficace répondant à une vaste gamme de facteurs (MSSS, 2024 ; Trane et al., 2021). Ajouter une personne gestionnaire de cas à ces programmes pourrait favoriser un partage des rôles et une meilleure efficacité, en améliorant la coordination des interventions et l’accès aux services (Arya, 2020 ; Menear et al., 2017). Cette initiative, ayant déjà démontré son efficacité auprès des personnes ayant un trouble concomitant et étant en situation d’itinérance (Côté et al., 2022 ; Helm et al., 2024), pourrait aussi servir comme point d’entrée unique pour faciliter l’accessibilité aux services (Roy et al., 2019). Une personne gestionnaire de cas pourrait également être en place dans les services d’urgence afin de faciliter le congé à l’urgence et la transition vers les services de 1re et de 2e ligne et ainsi s’assurer qu’un suivi plus rapide puisse être réalisé (Poremski et al., 2016).
Avec la pénurie de professionnelles en sciences infirmières et en travail social dans les services publics (Plourde, 2024 ; Statistique Canada, 2023a), l’augmentation des effectifs est actuellement improbable. Le rehaussement des rôles des infTSM, infTUS et TS serait alors une stratégie pertinente (CSMC et CCDUS, 2023 ; Richmond et al., 2021). La création d’une équipe de crise intégrée au service d’urgence pour les personnes présentant un TUS a aussi démontré une réduction de la durée de séjour ainsi qu’une meilleure continuité des soins (Schulz et al., 2021). Des modèles collaboratifs tels que l’ajout d’une personne avec expertise en TUS dans les services de santé mentale et vice-versa faciliteraient l’évaluation du trouble concomitant et le processus de référencement (CSMC et CCDUS, 2023 ; Glover-Wright et al., 2023 ; Wakeman et al., 2019). Enfin, des initiatives telles que le Projet CHANGE ou l’équipe de médecine sociale à San Francisco ont démontré l’efficacité d’une approche holistique (Baker et al., 2023 ; Chase et al., 2020).
En congruence avec les recommandations précédentes, la littérature mentionne l’importance de la formation chez les professionnels de la santé et services sociaux intervenant auprès de la population ciblée afin de favoriser l’amélioration des connaissances sur les troubles concomitants (Centre canadien sur les dépendances et l’usage de substances, 2023 ; CSMC et CCDUS, 2023). Dans cette optique, plusieurs initiatives québécoises ont été mises en place dans les dernières années, telles que des formations en ligne, des formations croisées, des rencontres d’échanges et des séances de télémentorat (Association des intervenants en dépendance du Québec, 2025 ; Centre d’expertise et de collaboration en troubles concomitants, 2019 ; Équipe de recherche Michel Perreault, 2025). Le Centre d’expertise et de collaboration en troubles concomitants offre également des services de soutien-conseil aux différents établissements québécois afin de les soutenir dans l’implantation d’une offre de soins et de services intégrés, pérenne et adaptée aux besoins spécifiques des personnes présentant un trouble concomitant (MSSS, 2022).
Forces et limites
Cette étude de cas multiples est une des rares études qualitatives explorant le trouble concomitant selon une perspective syndémique. L’analyse des trois cas a permis de dresser un portrait d’utilisation des services de 1re et de 2e ligne en santé mentale et en dépendance, ainsi que les références vers les services d’aide au logement et financiers. Une force majeure réside dans l’utilisation des séries temporelles pour analyser la situation syndémique et les chevauchements entre les différents besoins. Cette étude présente aussi certaines limites. De fait, parce qu’ils sont circonscrits à une région précise du Québec, les résultats de cette étude pourraient ne pas être généralisables à d’autres régions ou pays en raison des différences dans l’organisation des services. La période de collecte date de quelques années et précède également la pandémie de COVID-19. Considérant l’augmentation marquée des symptômes de santé mentale observée après la pandémie, en particulier en ce qui concerne les troubles anxieux et dépressifs, il est possible que les résultats soient différents si l’étude était réalisée aujourd’hui (Statistique Canada, 2023b). Toutefois, bien qu’il existe des données probantes indiquant une augmentation de la prévalence de symptômes de santé mentale depuis la pandémie, des études récentes suggèrent qu’il n’y a pas eu de hausse du nombre de visites à l’urgence liées à des problèmes de santé mentale ni du nombre de consultations psychiatriques dans les services de santé mentale ambulatoires (Bruckner et al., 2023 ; Caselli et al., 2023). Les données du système judiciaire n’étant pas accessibles, l’identification des antécédents judiciaires était seulement possible s’ils étaient mentionnés dans le dossier médical ou si une référence avait été effectuée au programme d’accompagnement justice et santé mentale. De plus, en l’absence d’entrevues avec les personnes, il n’était pas possible de déterminer si elles avaient fréquenté des organismes tels que les banques alimentaires, les hébergements d’urgence ou les centres de thérapie non affiliés aux services de santé et aux services sociaux. Enfin, bien que les références non formelles (effectuées verbalement sans formulaire) consignées dans les notes médicales ou les notes évolutives infirmières aient été considérées, il est possible que certaines d’entre elles n’aient pas été inscrites, limitant l’exhaustivité de cette donnée.
Conclusion
La présente étude renforce la littérature soutenant que le trouble concomitant ne se limite pas à la coexistence de deux problématiques simultanées, mais résulte d’interactions complexes avec de multiples facteurs biopsychosociaux et environnementaux, créant un phénomène syndémique qui aggrave la situation de santé des personnes (Jegede et al., 2022 ; Singer et al., 2017). Cliniquement, cette situation syndémique est visible et semble influencer de façon non négligeable l’offre et l’utilisation des services. Une évaluation holistique intégrant les facteurs syndémiques est essentielle afin d’offrir une prise en charge à plusieurs niveaux permettant de répondre aux besoins des personnes (Bahji, 2024). Idéalement, cette prise en charge serait assurée par une équipe spécialisée autant en santé mentale qu’en dépendance, ayant une motivation à accompagner et à soutenir la personne dans l’atteinte de ses objectifs en plus de pouvoir compter sur des collaborations étroites avec les organismes communautaires et les services publics de façon à offrir un soutien optimal et personnalisé. La reconnaissance du trouble concomitant comme une syndémie permettrait de considérer la personne dans sa globalité, avec son contexte de vie, mais aussi d’intervenir sur les facteurs de vulnérabilité, optimisant ainsi leur bien-être et leur qualité de vie à plus grande échelle.
Notes
[1] ^ Les titres professionnels et noms se rapportant à des personnes intervenantes sont rédigés au féminin dans un objectif de concision.
Références
American Psychiatric Association (APA). (2013). Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5, 5th Ed.). American Psychiatric Publishing.Tous droits réservés © Drogues, santé et société, 2025








