
VINCENT WAGNER, YAN FERGUSON, KARINE HUDON, MARIE-ÈVE GOYER, JORGE FLORES-ARANDA /
Yan Ferguson, M. Sc, professionnel de recherche, Institut universitaire sur les dépendances
Karine Hudon, B.A., chargée de projet, Institut universitaire sur les dépendances
Marie-Ève Goyer, MD, M. Sc, professeure adjointe de clinique, département de médecine familiale et médecine d’urgence, Université de Montréal
Jorge Flores-Aranda, Ph. D, professeur, École de travail social, Université du Québec à Montréal
Correspondance
Vincent Wagner
Institut universitaire sur les dépendances
Centre intégré universitaire de santé et de services sociaux du Centre-Sud-de-l’Île-de-Montréal
950, rue Louvain Est, Montréal, QC – H2M 2E8
vincent.wagner.ccsmtl@ssss.gouv.qc.ca
Résumé
Introduction : Les personnes en situation de précarité et présentant un usage d’opioïdes sont confrontées à de nombreuses barrières à l’accès et à la rétention en soin. Des services dits à bas seuil d’exigence visant à réduire lesdites barrières ont été implantés. Néanmoins, il existe une grande variation dans la définition de ces services. Cet article souhaite identifier les caractéristiques essentielles de l’approche à bas seuil d’exigence pour les personnes en situation de précarité et faisant usage d’opioïdes.
Méthodologie : Une revue narrative de la littérature a été réalisée en focalisant la collecte et l’analyse des données sur trois axes : (1) la philosophie d’intervention sous-tendant l’approche ; (2) l’offre de soins et de services ; (3) l’organisation de cette offre. Nous avons retenu 47 articles scientifiques pour analyse.
Résultats : L’analyse portant sur la philosophie d’intervention souligne plusieurs constats relatifs à la vision de la personne et du cadre de soin dans l’approche à bas seuil d’exigence. Le second axe d’analyse s’intéresse à la largeur de l’offre de service à proposer pour répondre à l’intégralité des besoins et objectifs des personnes. Celle-ci contiendra des ressources de première ligne et des ressources spécialisées. Le troisième axe met en lumière les considérations reliées à l’organisation de cette offre. Nous évoquons tout d’abord la composition et le fonctionnement des équipes, l’intégration des ressources dans un continuum où la collaboration, la mobilité et le processus de référence sont essentiels, avant de pointer le rôle du cadre de soin et des règles d’utilisation des ressources.
Conclusion : Cette recension souligne les éléments clés de l’approche à bas seuil d’exigence et suggère d’étendre ces caractéristiques fondamentales à l’intégralité des services de santé et sociaux. Cela contribuera à la bonification de l’accessibilité des programmes, notamment pour les personnes présentant un usage de substances psychoactives et des problématiques connexes.
Mots-clés : bas seuil d’exigence, utilisation d’opioïdes, précarité, besoins complexes, accessibilité des services, organisation des soins
Precarity and opioid use: a narrative review on the low threshold approach
Abstract
Introduction: People in situation of precariousness and using opioids face several barriers to health and social care services. Low threshold resources aiming to reduce these barriers were created. However, there is some discrepancy when describing their goals and definition. This article seeks to identify core characteristics of low threshold services targeting people in situation of precariousness and using opioids.
Methods: We conducted a narrative literature review, following three themes: (1) the philosophy of intervention underlying the low threshold approach; (2) the specific services and interventions that need to be offered; (3) services organization and management of these resources. We included 47 articles for analysis.
Results: The analysis related to the philosophy of intervention highlighted several observations regarding the upmost consideration given to the person and the overall care and support environment. The second theme described the diversity of interventions to offer in order to answer appropriately to these persons needs and objectives, involving for instance primary care and specialized resources. The last topic emphasized considerations regarding the organization and management of these services. For example, we described the stakeholders’ teams composition and functioning, the resources and services integration in a continuum where collaboration, mobility and the reference processes are crucial. We also noted the importance of both care and support environments and services’ internal regulations.
Conclusion: This review highlighted key elements defining the low threshold approach. We also suggested that these core characteristics could be useful when considering every health and social services. This would contribute to the overall accessibility and quality of resources targeting people using psychoactive substances and associated issues.
Keywords: low threshold, opioid use, precariousness, complex needs, services accessibility, healthcare management
Precariedad y consumo de opioides: revisión narrativa de un enfoque de bajo umbral de exigencia
Resumen
Introducción: Las personas que se encuentran en situación de precariedad y que consumen opioides deben afrontar numerosas barreras para lograr el acceso y la retención de la atención sanitaria. Para reducir estas barreras, se han implantado los llamados servicios de bajo umbral de exigencia. Sin embargo, existe una gran variedad en lo que hace a la definición de estos servicios. En este artículo se trata de identificar las características esenciales del enfoque de bajo umbral de exigencia para las personas en situación de precariedad que consumen opioides.
Metodología: Se ha llevado a cabo una revisión narrativa de la literatura, centrando la atención en la colecta y el análisis de los datos sobre tres ejes: 1) la filosofía de intervención subyacente al enfoque; 2) la oferta de atención y servicios; 3) la organización de dicha oferta. Se han retenido 47 artículos científicos para el análisis.
Resultados: El análisis de la filosofía de intervención destaca numerosas constataciones relativas a la visión de la persona y del marco de atención en el enfoque de bajo umbral de exigencia. El segundo eje del análisis presenta la amplia oferta de servicio que se propone para responder a la integralidad de las necesidades y objetivos de las personas. Esta oferta contendrá recursos de primera línea y especializados. El tercer eje destaca las consideraciones relacionadas con la organización de dicha oferta. Evocamos en primer lugar la composición y el funcionamiento de los equipos, la integración de los recursos en un continuo en el cual la colaboración, la movilidad y el proceso de referencia son esenciales, antes de apuntar hacia el papel que juegan el marco de atención y las reglas de utilización de los recursos.
Conclusión: Esta reseña subraya los elementos clave del enfoque de bajo umbral de exigencia y sugiere el interés de ampliar estas características fundamentales a la integralidad de los servicios de salud y sociales. Se contribuirá así a la bonificación del acceso a los programas, principalmente para las personas que consumen de sustancias psicoactivas y presentan problemáticas conexas.
Palabras clave: bajo umbral de exigencia, consumo de opioides, precariedad, necesidades complejas, acceso a los servicios, organización de la atención
Introduction
Accéder à des soins de qualité est essentiel pour promouvoir l’équité en santé (Organisation mondiale de la santé, 2009a). Le manque d’accessibilité représente un enjeu affectant négativement la santé des populations les plus marginalisées (Hyppolite et al., 2019). Parmi celles touchées par ces inégalités d’accès, nous retrouvons les Premières Nations, les personnes issues de la communauté LGBTQ2S+, les personnes immigrées et réfugiées, les personnes faisant partie d’une minorité ethnique, en situation d’itinérance, celles vivant avec des problèmes de santé mentale, ou encore celles qui utilisent des drogues par injection (UDI) (Santé Canada, 2001). Les inégalités d’accès aux services de santé vécues par ces groupes sont modulées par des barrières géographiques, économiques, organisationnelles, socioculturelles et relationnelles (Hyppolite et al., 2019).
Dans le contexte de la crise liée aux surdoses d’opioïdes, les personnes consommant des opioïdes, et notamment celles présentant un trouble lié à cet usage, représentent une population pour qui il est important de favoriser l’accès aux services, notamment en raison des risques importants auxquels ces dernières sont exposées (décès, surdoses, violences, criminalité, infections transmissibles sexuellement et par le sang, etc.). La consommation d’opioïdes aurait été responsable de 4 460 décès au Canada en 2018, soit 11,8 décès pour 100 000 habitants (Comité consultatif spécial sur l’épidémie de surdoses d’opioïdes, 2020). Au Québec, sur la même année, le nombre de décès apparemment liés à cette consommation était de 424 (Comité consultatif spécial sur l’épidémie de surdoses d’opioïdes, 2020). Bien que ce nombre demeure moins important que celui dans d’autres provinces canadiennes, nous observons une augmentation de 26,8 % du nombre moyen de décès attribuables à la consommation d’opioïdes entre les années 2010 et 2014 (Shemilt et al., 2017).
Il reste toutefois difficile de dresser un portrait des personnes consommant des opioïdes, notamment en raison de la variété des profils existants et de l’absence de données fiables. Les données disponibles suggèrent néanmoins que la consommation d’opioïdes est particulièrement prévalente chez les personnes UDI (Leclerc et al., 2019). A fortiori, celles-ci présentent souvent des facteurs de vulnérabilité psychosociale, dont l’instabilité résidentielle, qui les rendent davantage à risque de vivre des méfaits liés à cette consommation (Brisson, 2011 ; Leclerc et al., 2019 ; Poliquin, 2017).
Le traitement pharmacologique par agonistes opioïdes (TAO), avec interventions psycho-sociales complémentaires, représente une option de choix pour les personnes développant un trouble de l’utilisation des opioïdes (Organisation mondiale de la santé, 2009b ; Taha et al., 2018). Ce traitement a un effet positif contre les méfaits psychosociaux et sur la santé associés à la consommation (Clausen et al., 2008 ; Gowing et al., 2011 ; Kerr et al., 2005 ; Langendam et al., 2001), tout en participant à la réduction du fardeau sanitaire et socio-économique (Bansback et al., 2018 ; Health Canada, 2002). Néanmoins, l’accessibilité de ce traitement reste à améliorer, notamment au Québec (Champagne et al., 2018 ; Ministère de la Santé et des Services sociaux, s. d.), et pour les personnes en situation de précarité (Gryczynski et al., 2014 ; Kourounis et al., 2016 ; Poliquin et al., 2018 ; Strike et al., 2013).
Afin de réduire les barrières d’accès au TAO rencontrées par les personnes en situation de précarité, des modèles à bas seuil d’exigence ont été développés durant les années 1980 (Strike et al., 2013). Ces derniers ont obtenu des résultats intéressants en matière de rétention des usagers dans les services et de diminution des méfaits reliés à la consommation d’opioïdes (Millson et al., 2007 ; Strike et al., 2013). Le terme de bas seuil d’exigence fait souvent référence à la réduction du nombre et de l’intensité de l’impact des barrières représentées par les critères d’accès et de rétention dans les services (Edland-Gryt et Skatvedt, 2013 ; Islam, Topp, Conigrave et Day, 2013 ; Strike et al., 2013). Néanmoins, l’organisation concrète de ce type de programme n’est pas uniforme, et ce terme est utilisé pour désigner une large gamme de services (Dassieu, 2013 ; Islam, Topp, Conigrave et Day, 2013 ; Strike et al., 2013).
Dans ce contexte, notre objectif a été d’entreprendre un examen critique de la littérature scientifique pour mieux saisir les caractéristiques communes des services à bas seuil d’exigence permettant de rejoindre les personnes en situation de précarité, et plus particulièrement les personnes consommant des opioïdes. Les résultats de cette démarche contribueront à améliorer l’accessibilité, la capacité de rétention et la qualité des services, en plus de soutenir le développement de nouveaux programmes pour les personnes en situation de précarité et consommant des opioïdes. Pour soutenir cette démarche, nous avons réalisé une recension narrative de la littérature répondant à la question suivante : « Quelles sont les caractéristiques des programmes à bas seuil d’exigence permettant de rejoindre les personnes en situation de précarité et en particulier celles présentant une consommation d’opioïdes ? »
Méthodologie
Pour orienter notre démarche et mieux saisir les différentes facettes d’un programme à bas seuil d’exigence, la question de recherche a été déclinée en trois sous-questions :
- Quelles sont les philosophies d’intervention favorisant la prestation de services à bas seuil d’exigence visant les personnes en situation de précarité, et en particulier celles consommant des opioïdes ?
- Quels types de services sont offerts dans le cadre de programmes à bas seuil d’exigence destinés aux personnes en situation de précarité, et en particulier à celles consommant des opioïdes ?
- Comment sont organisés les services à bas seuil d’exigence destinés aux personnes en situation de précarité, et plus particulièrement à celles consommant des opioïdes, et par qui sont-ils offerts ?
Stratégie de recherche
L’équipe de recherche a bénéficié de l’appui d’une personne-ressource avec une expertise en recherche documentaire pour élaborer la stratégie de recherche au sein de la littérature scientifique. Son assistance a notamment porté sur le choix des bases de données, la détermination et la combinaison des termes de recherche. Nous avons ainsi interrogé six bases de données en santé et sciences humaines et sociales : Medline, Cinahl Plus, PubMed, Embase, Érudit, CAIRN. Différentes combinaisons de termes de recherche ont été employées, en relation avec les trois sous-questions présentées ci-haut, en mettant l’accent sur les types de service et les clientèles cibles. Nous avons initialement considéré ces termes en anglais, puis leurs équivalents en français. Le tableau 1 propose un résumé thématique des termes considérés.

Les références identifiées à ce stade ont permis de constituer une première base de données. Les doublons ont ensuite été supprimés. Plusieurs critères d’inclusion ont été appliqués pour sélectionner les documents à intégrer dans le corpus final : (i) des articles publiés dans des revues scientifiques avec comité de relecture ; (ii) rédigés en langue anglaise ou française ; (iii) avec une date de publication comprise entre les années 2000 et 2019, afin de repérer un maximum d’études sur les initiatives à bas seuil d’exigence ; (iv) traitant de thématiques en lien avec l’offre de service à bas seuil d’exigence ciblant les personnes en situation de précarité et consommant des opioïdes (TAO), services en dépendance et réduction des méfaits reliée à l’usage de substances psychoactives, en santé mentale, soins liés au VIH et au VHC, ou accompagnement des personnes en situation d’itinérance) ; (v) avec un devis expérimental, quasi expérimental, ou rapportant une étude de cohorte observationnelle ou de cas, permettant de rapporter les effets d’un tel programme ou l’expérience des usagers, intervenants et gestionnaires. Les études à devis qualitatif ou mixte étaient tout autant considérées. À partir de ces critères, nous avons procédé à l’examen des titres, résumés et de toutes informations de publication pertinentes (par exemple, le type et la date de publication). Un total de 38 articles a été retenu à ce stade. Pour compléter notre démarche, nous avons choisi d’examiner les références bibliographiques des 38 documents retenus. À la suite de cette étape, neuf autres articles ont été identifiés, répondant aux mêmes critères d’inclusion. La figure 1 ci-après détaille la stratégie de recherche documentaire.
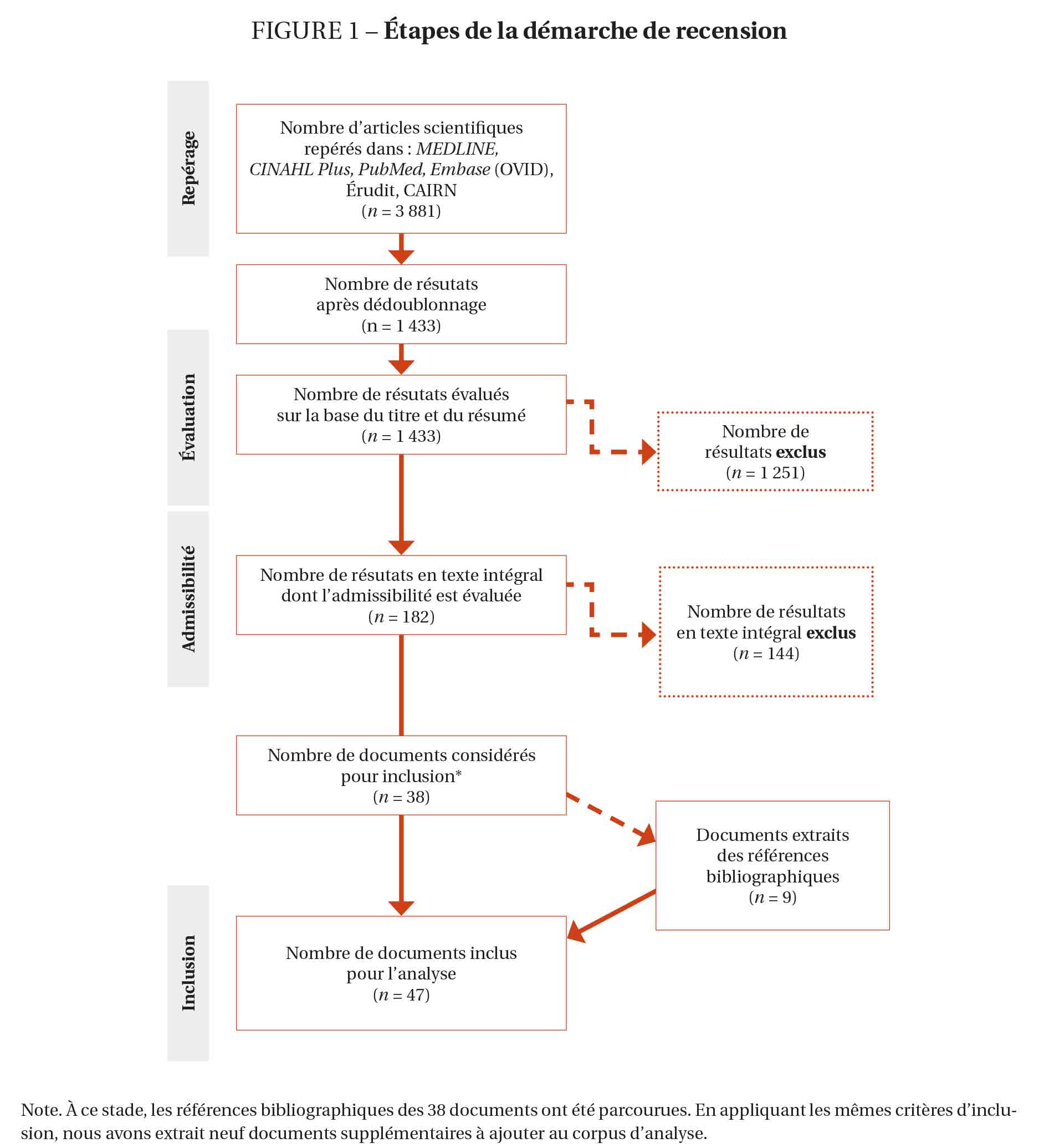
Évaluation de la qualité
La qualité des documents composant le corpus (n = 47) a été évaluée à l’aide d’une grille développée par Hawker et al. (2002). Cette grille propose neuf items, pour neuf dimensions à considérer dans un article scientifique, et ce, quel que soit le design de l’étude rapportée (par exemple, un cadre théorique pertinent et une définition claire des objectifs ou hypothèses de recherche ; le caractère approprié de la méthodologie, etc.). La cotation de chaque item se faisait au moyen d’une échelle allant de 4 (Good) à 1 (Very poor). Le score total, somme des scores aux neuf items, variait de 9 à 36. Un score élevé rend compte d’un excellent degré de qualité. L’objectif n’était pas d’exclure des documents considérant ce score, mais plutôt de pondérer et de mieux contextualiser leur apport à l’analyse. Cette démarche a été effectuée par le second auteur (YF), formé à l’utilisation de la grille et supervisé par le premier auteur (VW).
Analyse des données
Nous avons extrait les données pertinentes (lieu de l’étude, population concernée, domaine d’intervention, variables et autres indicateurs pertinents mesurés, méthode et procédure déployée, et principaux résultats selon les thématiques associées à nos trois sous-questions de recherche) à l’aide d’un outil de type « grille de lecture ». Les données brutes obtenues ont fait l’objet d’une analyse thématique pour repérer les points convergents et divergents en lien avec la philosophie d’intervention, les services offerts et l’organisation de ces derniers (Braun et Clarke, 2006 ; Paillé et Mucchielli, 2012). Nous nous sommes appuyés sur une grille de codage, construite à partir des questions de recherche initiales puis raffinée de manière itérative, pour organiser l’information des documents au sein de catégories, permettant une analyse de plus en plus fine. Par exemple, nous avons considéré la thématique de l’offre de soin selon les catégories suivantes : consommation à moindre risque, usages et troubles liés à l’utilisation des opioïdes et d’autres substances ; accompagnement social et besoins de base ; soins de première ligne et spécialisés ; activisme. Cette démarche a été effectuée par VW, appuyé par YF et le dernier auteur (JFA). VW et JFA sont deux chercheurs spécialisés en recherche qualitative en sciences de la santé. YF a bénéficié d’une formation sur la réalisation de l’analyse thématique à l’aide du logiciel Nvivo 12, logiciel utilisé dans cette démarche. Plusieurs moments de partage sur l’analyse en cours ont également été effectués au sein de l’équipe de recherche.
Résultats
Description des documents retenus
Parmi les 1 442 articles repérés, 47 ont été retenus pour analyse. Ces articles rapportent des études réalisées au Canada (n = 20), aux États-Unis (n = 11), en Australie (n = 7), au Royaume-Uni (n = 4), en Nouvelle-Zélande (n = 2), en Norvège (n = 1) et en Finlande (n = 1). Une étude ne spécifie pas l’origine de la population qu’elle décrit. La majorité des études s’intéresse exclusivement aux usagers de substances psychoactives (n = 18). D’autres vont plutôt considérer la présence simultanée de plusieurs problématiques (n = 17). Le tableau 2 propose un récapitulatif des différentes études incluses.

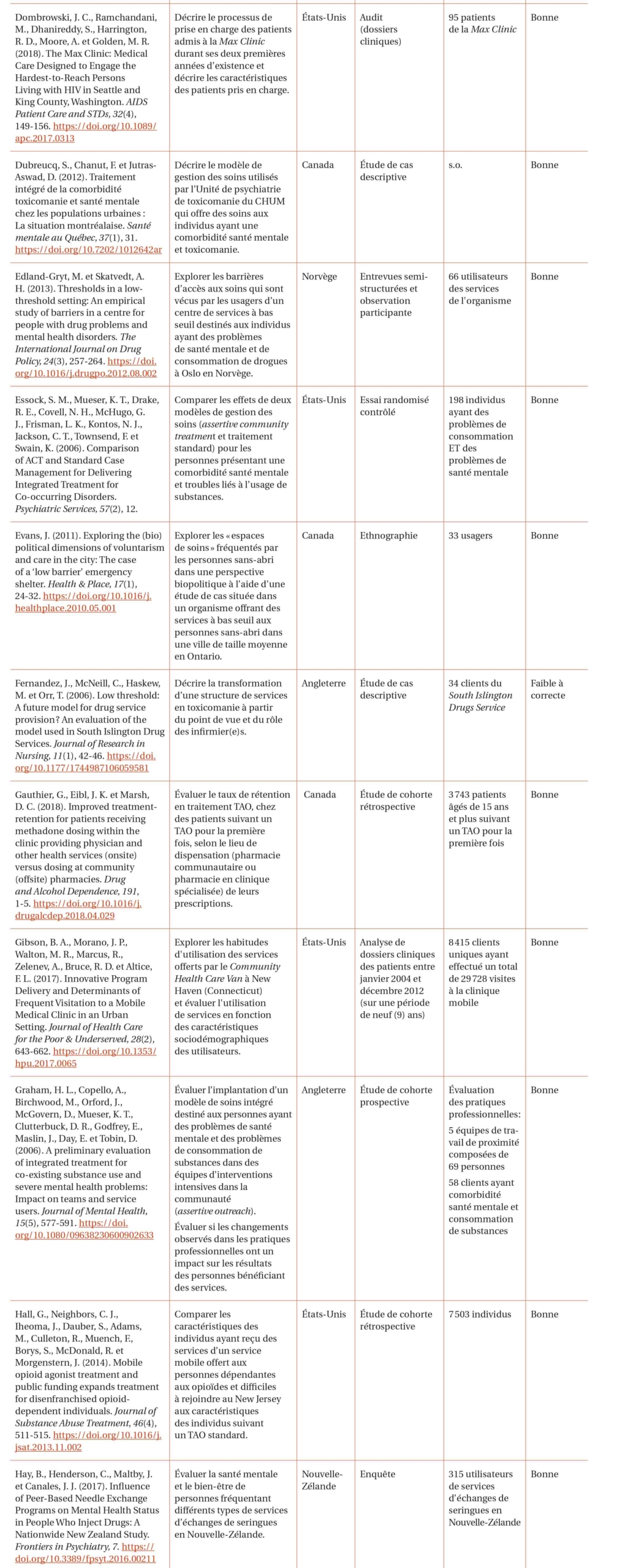
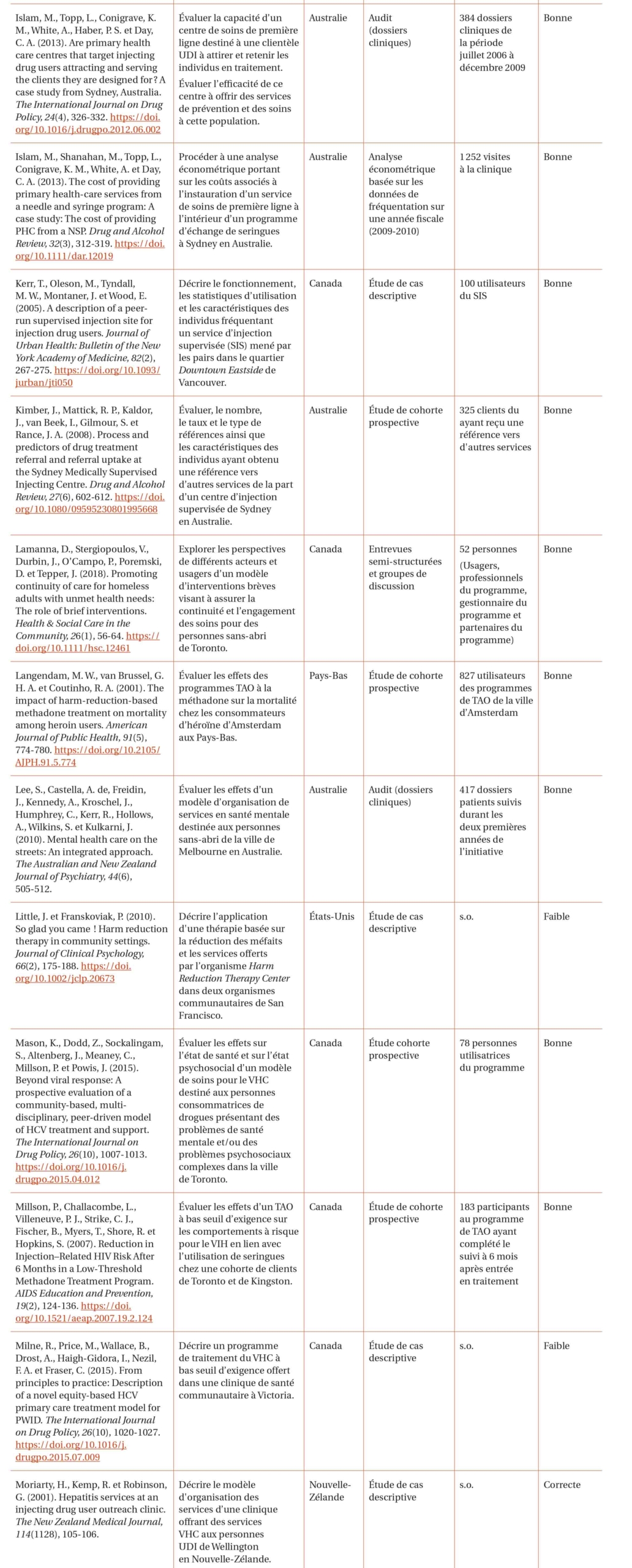
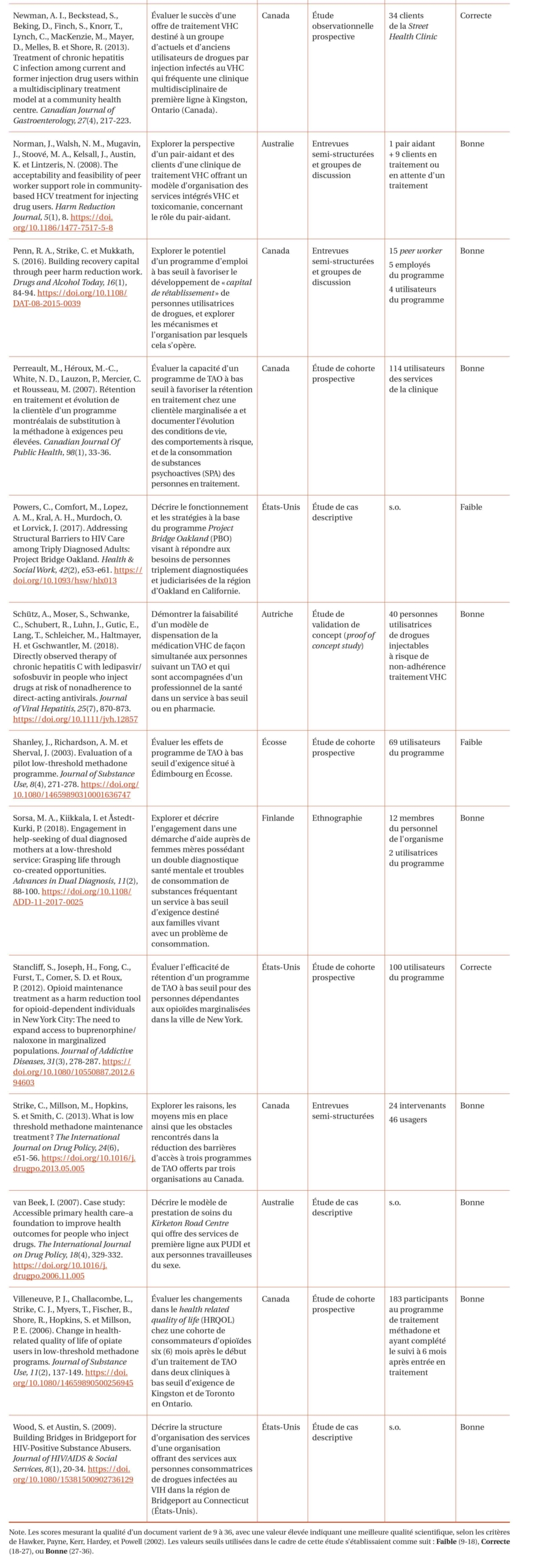
Résultats de l’analyse
Philosophie d’intervention
Approche holistique et considération de la personne
L’intervention à bas seuil d’exigence s’appuie sur une vision holistique de la personne, considérant ses difficultés, ses ressources, ses valeurs, ses objectifs et ses besoins (Millson et al., 2007 ; Strike et al., 2013 ; van Beek, 2007 ; Villeneuve et al., 2006). Les enjeux liés au genre, à l’orientation sexuelle, à l’appartenance culturelle, aux traumatismes vécus, et à tout élément de l’histoire de vie doivent être pris en compte (Damon et al., 2017 ; Gibson et al., 2017 ; Little et Franskoviak, 2010 ; Milne et al., 2015 ; Powers et al., 2017 ; Sorsa et al., 2018). Cette approche exige de reconnaître l’individu comme un être complexe, ne se résumant pas qu’à une seule de ses problématiques (Sorsa et al., 2018). La prise en charge doit se préoccuper simultanément des problématiques somatiques, psychiatriques, psychothérapeutiques, sociales et éducatives, etc. (Damon et al., 2017 ; Edland-Gryt et Skatvedt, 2013 ; Lee et al., 2010 ; Milne et al., 2015).
Promouvoir un environnement sécuritaire
Il apparaît essentiel de proposer un environnement calme, chaleureux, soutenant et respectueux des spécificités individuelles (Anderson et Larke, 2009 ; Evans, 2011 ; Islam, Topp, Conigrave, White et al., 2013 ; Milne et al., 2015 ; Moriarty et al., 2001 ; Norman et al., 2008 ; Sorsa et al., 2018). Promouvoir un tel environnement passe par le fait d’assurer une transparence dans la communication entre intervenants et usagers (Lamanna et al., 2018). Les services décrits dans la littérature se caractérisent ensuite souvent par l’attention apportée au fait de limiter la stigmatisation et la discrimination à l’intérieur des espaces où ont lieu les interventions (van Beek, 2007). Enfin, en plus du relatif anonymat des lieux, la préservation de la confidentialité dans les rencontres est à prioriser (Islam, Topp, Conigrave, White, et al., 2013 ; van Beek, 2007).
Un ancrage dans la réduction des méfaits
Ces services s’intègrent dans une logique de réduction des méfaits (Bardwell et al., 2018 ; Borne et al., 2018 ; Collins et al., 2017 ; Graham et al., 2006 ; Islam, Topp, Conigrave, White et al., 2013 ; Langendam et al., 2001 ; Little et Franskoviak, 2010 ; Mason et al., 2015 ; Millson et al., 2007 ; Milne et al., 2015 ; Moriarty et al., 2001 ; Newman et al., 2013 ; Norman et al., 2008 ; Perreault et al., 2007 ; Powers et al., 2017 ; Stancliff et al., 2012). Dans ce cadre, des interventions visant la réduction et la prévention des méfaits associés aux conduites à risque sont préconisées (par exemple, réduction de la mortalité, amélioration de l’état de santé et des conditions de vie, développement d’un ensemble de compétences psychosociales, réintégration des individus dans leur environnement social, etc.), sans pour autant que l’abstinence de la consommation ne représente un objectif imposé (Evans, 2011 ; van Beek, 2007).
Déconstruire les barrières à l’accès et au maintien en soins
L’intervention à bas seuil d’exigence se caractérise par la volonté de faciliter l’accès aux ressources d’aide (Bardwell et al., 2018 ; Blank et Eisenberg, 2013 ; Carter et al., 2019 ; Christie et al., 2013 ; Damon et al., 2017 ; Milne et al., 2015 ; Schütz et al., 2018 ; Shanley et al., 2003). Plusieurs documents insistent sur le besoin de réduire les obstacles, administratifs ou relatifs à un objectif imposé d’abstinence, intervenant à l’entrée et durant le soin (Evans, 2011 ; Hall et al., 2014 ; Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White, et al., 2013 ; Powers et al., 2017 ; Stancliff et al., 2012). L’intervention doit aussi être pensée comme une manière de créer des liens et de faciliter le contact avec d’autres services (Edland-Gryt et Skatvedt, 2013).
Articuler la prise en charge aux besoins et objectifs de la personne
La littérature souligne la nécessité d’articuler des ressources pour répondre aux besoins des personnes, tout en tenant compte de leurs envies et de leurs objectifs personnels (Hall et al., 2014 ; Lamanna et al., 2018 ; Schütz et al., 2018). Cela peut avoir lieu par l’intégration et la coordination d’équipes interdisciplinaires, aux approches diverses, mais également par l’inclusion de l’entourage, la famille, les pairs, et la personne elle-même, dans la planification de la prise en charge (Chatterjee et al., 2017 ; Dubreucq et al., 2012 ; Gibson et al., 2017 ; Hay et al., 2017 ; Lamanna et al., 2018 ; Lee et al., 2010 ; Mason et al., 2015 ; Millson et al., 2007 ; Milne et al., 2015 ; Newman et al., 2013 ; Norman et al., 2008 ; Sorsa et al., 2018 ; Villeneuve et al., 2006 ; Wood et Austin, 2009). S’inscrire dans cette démarche, c’est reconnaître et appuyer l’expertise et l’expérience des personnes (Bardwell et al., 2018 ; Lamanna et al., 2018). Le processus de planification est itératif, remodelé selon les évolutions dans le contexte de vie, les difficultés et préoccupations des personnes (Sorsa et al., 2018).
Offre de services
Il faut tout d’abord souligner la diversité des interventions à bas seuil d’exigence repérées lors de cette recension. Pour comprendre cette variabilité, il faut se référer au contexte qui accueille les services (par exemple, le réseau public de santé et des services sociaux, un organisme du milieu communautaire), aux objectifs associés, et à la population ciblée. Nous présentons ici les différentes interventions repérées au sein des services à bas seuil d’exigence.
Consommation à moindre risque, troubles liés à l’utilisation des opioïdes et d’autres substances
La littérature met de l’avant l’importance d’offrir un TAO aux personnes présentant un trouble lié à l’utilisation d’opioïdes (Chatterjee et al., 2017 ; Dombrowski et al., 2018 ; Dubreucq et al., 2012 ; Fernandez et al., 2006 ; Gibson et al., 2017 ; Hall et al., 2014 ; Little et Franskoviak, 2010 ; Millson et al., 2007 ; Milne et al., 2015 ; Newman et al., 2013 ; Norman et al., 2008 ; Perreault et al., 2007 ; Stancliff et al., 2012 ; van Beek, 2007 ; Villeneuve et al., 2006). Plus largement, des services assurant la consommation à moindre risque de toutes substances psycho-actives sont souvent proposés (Bardwell et al., 2018 ; Collins et al., 2017 ; Evans, 2011 ; Gibson et al., 2017 ; Hall et al., 2014 ; Hay et al., 2017 ; Islam, Shanahan et al., 2013 ; Kimber et al., 2008 ; Langendam et al., 2001 ; Millson et al., 2007 ; Milne et al., 2015 ; Newman et al., 2013 ; Perreault et al., 2007 ; Schütz et al., 2018 ; Shanley et al., 2003 ; Stancliff et al., 2012 ; van Beek, 2007 ; Villeneuve et al., 2006).
Dans ce cadre, les personnes ont accès à du matériel de consommation stérile et des kits de prévention des surdoses. L’accès à des services d’injection supervisée est également noté (Bardwell et al., 2018 ; Collins et al., 2017 ; Kerr et al., 2005). Une évaluation et un accompagnement quant à la consommation de substances, quelle que soit la substance considérée, peuvent être proposés (Norman et al., 2008). Dans le cadre de cette prise en charge, les personnes reçoivent une prescription médicamenteuse appropriée et un counseling adapté (par exemple, gestion des cravings ou de la rechute) (Newman et al., 2013). Enfin, il est nécessaire de pouvoir gérer les situations graves, notamment liées aux intoxications majeures et aux surdoses (Kimber et al., 2008).
Accompagnement social et besoins de base
Ces services sont caractérisés par un soutien concernant l’accès au logement, à la formation, à l’emploi, à la sécurité alimentaire, aux aides sociales, la couverture sociale et maladie ou un support dans les démarches juridiques (Chatterjee et al., 2017 ; Collins et al., 2017 ; Evans, 2011 ; Hall et al., 2014 ; Islam, Shanahan et al., 2013 ; Lamanna et al., 2018 ; Millson et al., 2007 ; Milne et al., 2015 ; Perreault et al., 2007 ; Strike et al., 2013 ; van Beek, 2007 ; Villeneuve et al., 2006). La réponse à un ensemble de besoins dits de base est souvent proposée : le soutien à l’alimentation (par exemple, service de repas, offre de denrées) (Collins et al., 2017 ; Edland-Gryt et Skatvedt, 2013 ; Evans, 2011 ; Lee et al., 2010 ; Sorsa et al., 2018 ; Strike et al., 2013), un hébergement (Collins et al., 2017 ; Dombrowski et al., 2018 ; Edland-Gryt et Skatvedt, 2013 ; Evans, 2011 ; Lee et al., 2010 ; Milne et al., 2015 ; Schütz et al., 2018), pouvoir se laver et disposer de vêtements propres (Collins et al., 2017 ; Edland-Gryt et Skatvedt, 2013 ; Evans, 2011 ; Sorsa et al., 2018 ; Strike et al., 2013), ou accéder à des moyens de télécommunications et à Internet (Edland-Gryt et Skatvedt, 2013 ; Sorsa et al., 2018 ; Strike et al., 2013). Proposer une aide financière d’urgence, sous la forme d’opportunités de travail rémunéré sans qualification, représente aussi une option (Bardwell et al., 2018 ; Penn et al., 2016).
Soins de première ligne et spécialisés
Certains programmes offrent du counseling portant sur la promotion de la santé (Gibson et al., 2017 ; Langendam et al., 2001). D’autres vont proposer des services de laboratoire (par exemple, bilans sanguins, urinaires, sérologiques) (Fernandez et al., 2006 ; Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White, et al., 2013). Par extension, et au besoin, cela s’accompagne d’un suivi médical de première ligne (Collins et al., 2017 ; Evans, 2011 ; Langendam et al., 2001 ; Mason et al., 2015 ; Perreault et al., 2007 ; van Beek, 2007). Plusieurs auteurs soulignent la nécessité d’offrir des soins pour les plaies et les abcès chez les personnes UDI (Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White et al., 2013 ; Kimber et al., 2008 ; van Beek, 2007). Les personnes fréquentant ces services peuvent aussi bénéficier d’un accès facilité à des prescriptions médicamenteuses, incluant la prophylaxie VIH, et à la vaccination (Borne et al., 2018 ; Millson et al., 2007 ; van Beek, 2007).
Des actions de promotion de la santé et de prévention autour des pratiques sexuelles sécuritaires, des enjeux de la grossesse et de la contraception sont retrouvées dans plusieurs services (Moriarty et al., 2001 ; Norman et al., 2008 ; Penn et al., 2016 ; Shanley et al., 2003 ; van Beek, 2007). L’accès à des moyens de contraception et des tests de grossesse est facilité (Gibson et al., 2017). Simultanément, les personnes peuvent bénéficier d’un dépistage, puis d’un suivi, des maladies infectieuses, incluant VIH, VHC, VHB et toute autre infection transmissible sexuellement et par le sang (Borne et al., 2018 ; Brownrigg et al., 2017 ; Collins et al., 2017 ; Dombrowski et al., 2018 ; Gibson et al., 2017 ; Hall et al., 2014 ; Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White et al., 2013 ; Mason et al., 2015 ; Millson et al., 2007 ; Milne et al., 2015 ; Moriarty et al., 2001 ; Newman et al., 2013 ; Norman et al., 2008 ; Shanley et al., 2003 ; Strike et al., 2013 ; van Beek, 2007 ; Villeneuve et al., 2006).
Certains services proposent des soins plus spécialisés. Cela peut inclure les aspects nutritionnels et le suivi du diabète (Gibson et al., 2017 ; Milne et al., 2015), les troubles cardiaques et pulmonaires (Gibson et al., 2017), des soins gynécologiques et obstétricaux (Sorsa et al., 2018), les soins dentaires (Milne et al., 2015), ou encore les soins palliatifs (Newman et al., 2013). D’autres programmes offrent une évaluation détaillée des comorbidités en santé mentale (Anderson et Larke, 2009 ; Kimber et al., 2008), et une prise en charge de ces problématiques (Borne et al., 2018 ; Carter et al., 2019 ; Chatterjee et al., 2017 ; Dubreucq et al., 2012 ; Islam, Topp, Conigrave, White et al., 2013 ; Little et Franskoviak, 2010).
Activisme
Finalement, ces services ont pour intérêt le développement d’une activité militante ou de plaidoyer (advocacy) en direction des autorités administratives, économiques et politiques, ainsi qu’auprès de la communauté (Bardwell et al., 2018 ; Gibson et al., 2017 ; Islam, Topp, Conigrave, White et al., 2013). Les actions à cibler peuvent concerner les thématiques de la pauvreté, de la dépendance, des services de santé ou encore des pratiques policières (Bardwell et al., 2018 ; Gibson et al., 2017 ; Islam, Topp, Conigrave, White et al., 2013). Certains usagers ont ainsi la possibilité de communiquer lors de conférences, de rencontres avec les instances politiques locales, sur la question de la défense des droits des personnes, de la lutte contre la pauvreté, ou encore contre la stigmatisation des personnes faisant usage de substances psychoactives (Bardwell et al., 2018).
Organisation des services
Équipes interdisciplinaires
Plusieurs services reposent sur une large équipe interdisciplinaire : médecins généralistes, infirmières cliniciennes ou praticiennes, intervenants psychosociaux, psychiatres, pairs aidants, en plus des gestionnaires, du personnel administratif et de sécurité (Borne et al., 2018 ; Edland-Gryt et Skatvedt, 2013 ; Graham et al., 2006 ; Little et Franskoviak, 2010 ; Mason et al., 2015 ; Milne et al., 2015 ; Schütz et al., 2018 ; van Beek, 2007). D’autres professionnels spécialisés peuvent aussi être intégrés : nutritionnistes, médecins spécialistes en maladies infectieuses, hépatologues, professionnels en soins dentaires, intervenants spécialisés en toxicomanie, en itinérance, conseillers en orientation, ergothérapeutes, etc. Ceux-ci peuvent être employés sur place à temps plein, ou présents lors de plages horaires ciblées. La composition des équipes varie selon les objectifs d’intervention.
Certains services désignent un intervenant pivot, un case manager, avec qui l’individu aura le plus de contact (Lamanna et al., 2018 ; Powers et al., 2017). En plus d’assurer le suivi de la personne, celui-ci peut être responsable de l’évaluation des besoins et des objectifs individuels, du bon lien thérapeutique entre l’équipe et la personne, et de la réduction des barrières en traitement (Fernandez et al., 2006 ; Lamanna et al., 2018 ; Wood et Austin, 2009). D’autres modèles misent sur la prise en charge des individus par plusieurs membres de l’équipe, voire l’équipe entière, afin de partager la charge (caseload) de suivi (Fernandez et al., 2006 ; Graham et al., 2006). D’autres services appuient les principes de l’intervention intensive dans la communauté (Assertive Community Treatment) où il est recommandé d’avoir un ratio client/intervenant assez bas. Le ratio d’un intervenant pour 10 à 15 clients est proposé (Essock et al., 2006 ; Graham et al., 2006). La communication et le partage d’information entre intervenants revêtent alors une importance capitale (Dombrowski et al., 2018).
Intégration dans un même lieu physique, références et collaborations
Plusieurs organisations centralisent leur offre d’interventions au sein d’un même lieu (Essock et al., 2006 ; Graham et al., 2006 ; Milne et al., 2015 ; van Beek, 2007 ; Wood et Austin, 2009). Néanmoins, compte tenu de la diversité des besoins et des objectifs des personnes, développer des passerelles vers des ressources alliées, et le processus de référencement vers celles-ci, représentent des aspects essentiels à considérer (Borne et al., 2018 ; Brownrigg et al., 2017 ; Dombrowski et al., 2018 ; Essock et al., 2006 ; Hall et al., 2014 ; Islam, Topp, Conigrave, White, et al., 2013 ; Kerr et al., 2005 ; Kimber et al., 2008 ; Lamanna et al., 2018 ; Little et Franskoviak, 2010 ; Millson et al., 2007 ; Norman et al., 2008 ; Shanley et al., 2003 ; Stancliff et al., 2012 ; Strike et al., 2013 ; Villeneuve et al., 2006 ; Wood et Austin, 2009).
Dans certains cas, la ressource à bas seuil d’exigence est située à l’intérieur d’une plus large structure (par exemple, une clinique à l’intérieur d’un plus vaste campus hospitalier) (Dombrowski et al., 2018 ; Moriarty et al., 2001 ; Villeneuve et al., 2006). Cela permet de réagir rapidement et d’adapter facilement le suivi (Essock et al., 2006 ; Gauthier et al., 2018 ; Milne et al., 2015 ; Shanley et al., 2003 ; Wood et Austin, 2009). Ces services misent aussi sur la création de corridors de services intégrant de nombreuses ressources (cliniques sans rendez-vous, lieux de restauration, refuges, groupes de médecine familiale, structures spécialisées et milieux hospitaliers, milieu carcéral, ressources communautaires et milieux de vie, etc.) et le développement de liens avec de nombreux partenaires (groupes de soutien, regroupements activistes, représentants politiques et économiques, services de police, etc.) (Anderson et Larke, 2009 ; Beattie et al., 2016 ; Borne et al., 2018 ; Carter et al., 2019 ; Dombrowski et al., 2018 ; Evans, 2011 ; Kerr et al., 2005 ; Kimber et al., 2008 ; Lamanna et al., 2018 ; Mason et al., 2015 ; Powers et al., 2017 ; Stancliff et al., 2012 ; Wood et Austin, 2009).
Les liens vers les ressources alliées doivent être envisagés en amont des prises en charge et entretenus au fil du temps (Anderson et Larke, 2009 ; Borne et al., 2018 ; Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White et al., 2013). Différentes modalités d’accompagnement peuvent être considérées : prendre rendez-vous pour la personne, l’accompagner physiquement aux ressources, la contacter à intervalles réguliers afin d’assurer le suivi de la référence (Anderson et Larke, 2009 ; Borne et al., 2018 ; Brownrigg et al., 2017 ; Islam, Shanahan et al., 2013 ; Islam, Topp, Conigrave, White et al., 2013). L’apport d’un intervenant pivot s’avère significatif pour arrimer les services aux objectifs et aux besoins individuels (Anderson et Larke, 2009).
Mobilité des équipes
Les services à bas seuil d’exigence se caractérisent par la présence des intervenants dans l’espace communautaire (Borne et al., 2018 ; Lamanna et al., 2018 ; Langendam et al., 2001 ; Little et Franskoviak, 2010 ; Newman et al., 2013 ; Norman et al., 2008 ; van Beek, 2007). Cela se traduit par le fait de chercher les personnes là où elles se trouvent et de les emmener vers la ressource appropriée (Beattie et al., 2016 ; Islam, Topp, Conigrave, White et al., 2013), mais aussi par l’utilisation d’un véhicule automobile équipé pour l’intervention permettant de se rendre dans les différents quartiers d’une ville (Borne et al., 2018 ; Gibson et al., 2017 ; Hall et al., 2014 ; Langendam et al., 2001). Les équipes peuvent être appelées à intervenir dans les structures partenaires pour répondre aux besoins urgents, suivre et orienter les usagers, tout en renforçant les liens entre les services (Anderson et Larke, 2009 ; Carter et al., 2019 ; Chatterjee et al., 2017 ; Powers et al., 2017).
Structure de service adaptée et flexible
Les services à bas seuil d’exigence doivent être facilement accessibles, par exemple par le biais de la marche ou des transports en commun (Evans, 2011 ; Kimber et al., 2008 ; Lamanna et al., 2018 ; Mason et al., 2015 ; Powers et al., 2017 ; Stancliff et al., 2012). En termes de localisation géographique, il apparaît pertinent de cibler les environnements (urbains ou non) où les personnes présentent davantage de difficultés à rejoindre les services (Milne et al., 2015 ; Sorsa et al., 2018). De nombreuses ressources sont conçues pour être ouvertes en continu (Edland-Gryt et Skatvedt, 2013 ; Evans, 2011 ; Gibson et al., 2017 ; Graham et al., 2006). À défaut, les plages horaires sont adaptées au mode de vie des personnes à qui les services s’adressent (Kerr et al., 2005). Les soins sont souvent offerts sans rendez-vous (Brownrigg et al., 2017 ; Dombrowski et al., 2018 ; Gibson et al., 2017 ; Graham et al., 2006 ; Lamanna et al., 2018). Sur le plan administratif, l’accueil n’est pas conditionné par le fait de posséder une preuve d’identité ou des documents d’assurance (Brownrigg et al., 2017 ; Graham et al., 2006), ni même d’être référé (Christie et al., 2013 ; Milne et al., 2015). Certains services sont gratuits, ou à prix très abordables, avec un remboursement rapide des frais engendrés (Graham et al., 2006 ; Langendam et al., 2001).
Ensuite, la consommation de substances psychoactives ne constitue pas un motif d’interruption du soin (Christie et al., 2013 ; Evans, 2011 ; Mason et al., 2015 ; Perreault et al., 2007 ; Strike et al., 2013). Il reste important d’assurer une surveillance dans le cadre du TAO afin d’éviter les usages détournés ou le trafic (Strike et al., 2013). Les équipes doivent s’attendre à être confrontées aux absences ou aux présences irrégulières des personnes utilisant ces services. Aucun aspect du suivi n’est présenté comme étant absolument obligatoire, et le règlement interne, s’il existe, est peu restrictif (Christie et al., 2013). La seule situation où une interruption de suivi est envisagée serait en cas d’agressivité marquée et de violence, quand la sécurité immédiate des autres usagers ou du personnel est menacée. Dans ce cas, il faut explorer les solutions pour éviter la sortie totale du soin (Christie et al., 2013 ; Strike et al., 2013). S’il y avait interruption de la prise en charge, il conviendrait de faciliter le retour vers le soin (Langendam et al., 2001).
Discussion
L’objectif de cette recension était de mieux saisir les caractéristiques des programmes à bas seuil d’exigence rejoignant les personnes en situation de précarité, notamment celles faisant usage des opioïdes. Nos questions de recherche portaient sur la philosophie d’intervention, l’offre de service et l’organisation de ces derniers. Nous allons maintenant revenir sur les différents constats soulignés et leur implication au sein du contexte québécois.
Des adaptations à multiples niveaux pour promouvoir des soins accessibles, globaux et respectueux des personnes
Les données de cette recension démontrent l’importance de pleinement considérer les spécificités de la personne dans la structuration de l’offre de soins. Sur le plan organisationnel, il s’agit de répondre de manière appropriée à la diversité des besoins, des attentes, ou encore des objectifs de la personne. Sur le plan interpersonnel, il est essentiel de bâtir des liens authentiques et respectueux. Certaines modifications de la prise en charge prennent alors une signification toute particulière, comme l’adaptation du langage à utiliser et la prise en considération des traumatismes vécus (trauma-informed care) (Substance Abuse and Mental Health Administration (SAMHSA), 2014). Adapter le langage, tant à l’oral que dans les documents associés aux soins, aux caractéristiques des usagers paraît être une étape importante dans un contexte où la littératie en santé demeure une problématique pour une partie de la population (Bernèche et al., 2012 ; Nanhou et Desrosiers, 2019). Ensuite, la prise en considération des traumatismes permet d’appréhender davantage la personne dans sa globalité, et de s’inscrire dans le respect de son intégrité (Damon et al., 2017 ; Little et Franskoviak, 2010 ; Milne et al., 2015 ; Powers et al., 2017 ; Sorsa et al., 2018).
L’ancrage dans une approche holistique vient également mettre en relief la formation des intervenants. Cette démarche nécessite en effet que ces derniers disposent de savoirs, de savoir-faire et de savoir-être permettant de proposer un accompagnement interdisciplinaire adéquat. Cet objectif apparaît toutefois encore délicat à atteindre, car il nécessite de faire appel à des domaines d’intervention qui évoluent encore trop en silos, notamment du fait de l’organisation actuelle du réseau de la santé et des services sociaux du Québec. Enfin, promouvoir cette approche holistique revient aussi à redéfinir les cibles de performance considérées au sein de ce réseau. Proposer une prise en charge globale, répondant pleinement aux besoins, aux souhaits et aux objectifs des personnes, s’avère souvent coûteux en temps. Or, cela constituerait un élément en mesure de nuire à l’évaluation de la performance des structures selon les critères actuellement en place.
Enfin, l’individualisation des soins peut être limitée par les normes de pratiques proposées par les organismes régulateurs des professions, notamment médicales et paramédicales. Par exemple, dans le contexte d’un TAO, les conditions de vie d’une personne pourraient nécessiter qu’il lui soit offert des doses à emporter plus tôt que ce qui est habituellement prescrit par ce cadre normatif. Ce conflit entre le jugement clinique des équipes d’intervenants et les normes de pratique vient limiter l’adaptation des soins aux réalités vécues par les personnes, tout en accroissant le ressenti par celles-ci d’un sentiment de contrôle exercé par les professionnels de santé sur leur vie.
Le bas seuil d’exigence, un partenariat centré sur la personne
En lien avec cette conceptualisation holistique de l’accompagnement, la prise en charge s’articule donc autour de la personne. Elle doit notamment miser sur les forces, tout en tenant compte des faiblesses et des objectifs de cette dernière. À cet égard, cette approche vient rappeler les principes de l’approche patient-partenaire mise de l’avant au Québec. Ces derniers portent notamment sur le partage des savoirs entre les intervenants et les usagers pour aboutir à la co-construction d’un accompagnement personnalisé (Institut national d’excellence en santé et services sociaux (INESSS), 2019 ; Ministère de la Santé et des Services sociaux, 2018). En parallèle, le fait d’accorder une place importante aux objectifs propres à la personne doit faire réfléchir sur la notion de réussite en traitement. Le succès peut en effet être vu très différemment selon les personnes. Par exemple, en lien avec la consommation de substances psychoactives, certaines viseront l’abstinence, une régulation de leurs conduites de consommation, ou encore une amélioration de leurs conditions de vie, leur santé, etc.
Par extension, l’arrimage entre les objectifs de la personne et les valeurs propres au sein de l’équipe d’intervenants peut être complexe à obtenir. Cela doit pousser à la réflexion quant aux éléments clés faisant partie intégrante de la posture d’accompagnant. De plus, il est envisageable que le rôle de certains intervenants évolue, a fortiori dans le contexte, par exemple, de la crise des surdoses liées aux opioïdes sévissant au Canada. Le médecin passe d’une position de soignant à celle d’accompagnateur de l’usager, dans l’atteinte de ses objectifs et la gestion des risques auxquels il pourra être exposé. En soi, cette évolution dans la posture médicale représente un éloignement vis-à-vis du « paternalisme » médical souvent dénoncé par les personnes (Harris et McElrath, 2012 ; Poliquin et al., 2018).
Intégration, mobilité et travail de proximité
Nous évoquons enfin le caractère fondamental de l’intégration de multiples ressources dans la réponse à offrir aux personnes. Ici, le modèle du one stop shop représente une avenue pertinente, car il implique de regrouper un ensemble varié de ressources au sein d’une même structure, d’un même emplacement géographique, avec de nombreux bénéfices pour les usagers (van Beek, 2007 ; Wood et Austin, 2009). Plus largement, il faut repenser la structure des services au Québec en faveur de l’intégration. L’organisation actuelle est en effet encore trop compartimentée selon des problématiques précises, et ne favorise donc pas le développement de liens de collaboration entre ressources. Pour autant, le déploiement d’un tel modèle à l’échelle du réseau de la santé et des services sociaux s’accompagne de défis. Parmi ceux-ci se pose par exemple celui de pouvoir préserver la capacité des équipes à garder un pouvoir décisionnel minimal considérant leurs spécificités locales.
Il semble également important que ces services puissent être offerts au sein de la communauté, directement là où se trouve leur population cible. Cela contribuera à réduire les barrières à l’accès aux soins. La faisabilité de cette modalité dans un contexte non urbain reste toutefois à évaluer. En effet, une densité de population moins importante, un degré d’équipement en services et ressources plus faible, mais également de plus grandes distances à parcourir, représentent des défis spécifiques qu’il faut prendre en compte. Il reste à concevoir comment proposer une organisation des soins pertinente considérant les spécificités des différentes régions du Québec.
Limites
Ce travail comporte des limites. Tout d’abord, les populations étudiées dans les différentes études ne représentent vraisemblablement pas la diversité des personnes en situation de précarité et faisant usage des opioïdes. Ensuite, si notre démarche emprunte quelques caractéristiques d’une recension systématique (par exemple, l’élaboration d’une stratégie de recherche, l’utilisation de critères d’inclusion), il s’agit avant tout d’une démarche d’analyse narrative assez large sur un sujet donné de la littérature, dans une optique très descriptive qui limite alors sa capacité à couvrir de manière exhaustive toutes les données existantes sur cette thématique.
Conclusion
Cette recension de la littérature constitue un avancement dans la définition précise de ce que sont les services à bas seuil d’exigence. Les caractéristiques des services ici identifiées représentent en effet une base sur laquelle s’appuyer pour réfléchir plus largement à l’amélioration des services sociaux et de santé qui sont destinés aux personnes en situation de précarité et utilisant des substances psychoactives, dont les opioïdes. Qui plus est, en mettant l’accent sur un accueil et un accompagnement fondé sur le non-jugement, la flexibilité, l’autonomisation et l’autodétermination des personnes, les services à bas seuils d’exigence apparaissent comme une transposition concrète de la philosophie de la réduction des méfaits dans le domaine de l’intervention.
Ce travail justifie néanmoins de porter un regard critique sur le terme de bas seuil d’exigence en lui-même. En effet, il serait peut-être intéressant de supprimer ce qualificatif au profit de l’idée d’une plus grande adaptabilité des programmes de soins en santé, quelle que soit leur population cible. Cliver les services entre ceux au format « bas seuil d’exigence » versus des services « réguliers » revient alors à distinguer différentes populations, à créer une nouvelle compartimentation des soins, au risque de stigmatiser certaines personnes encore davantage. Force est de constater que les valeurs et l’organisation des services actuellement dits à bas seuil d’exigence pourraient globalement bénéficier à l’intégralité des services sociaux et de santé, et ce, dans l’intérêt de toutes les personnes en besoin de soins.
Références
Anderson, J. E. et Larke, S. C. (2009). Navigating the mental health and addictions maze: a -community-based pilot project of a new role in primary mental health care. Mental Health in Family Medicine, 6(1), 15‑19.
Bansback, N., Guh, D., Oviedo-Joekes, E., Brissette, S., Harrison, S., Janmohamed, A., Krausz, M., MacDonald, S., Marsh, D. C., Schechter, M. T. et Anis, A. H. (2018). Cost-effectiveness of hydromorphone for severe opioid use disorder: Findings from the SALOME randomized clinical trial. Addiction, 113(7), 1264‑1273. https://doi.org/10.1111/add.14171
Bardwell, G., Anderson, S., Richardson, L., Bird, L., Lampkin, H., Small, W. et McNeil, R. (2018). The perspectives of structurally vulnerable people who use drugs on volunteer stipends and work experiences provided through a drug user organization: Opportunities and limitations. The International Journal on Drug Policy, 55, 40‑46. https://doi.org/10.1016/j.drugpo.2018.02.004
Beattie, A., Marques, E. M. R., Barber, M., Greenwood, R., Ingram, J., Ayres, R., Neale, J., Rees, A., Coleman, B. et Hickman, M. (2016). Script In A Day intervention for individuals who are injecting opioids: A feasibility randomized control trial. Journal of Public Health, 38(4), 712‑721. https://doi.org/10.1093/pubmed/fdv161
Bernèche, F., Traoré, I. et Perron, B. (2012). Littératie en santé : Compétences, groupes cibles et facteurs favorables. Institut de la statistique du Québec. http://www.stat.gouv.qc.ca/statistiques/sante/bulletins/zoom-sante-201202-35.pdf
Blank, M. et Eisenberg, M. (2013). Tailored treatment for HIV+ persons with mental illness: The intervention cascade. Journal of Acquired Immune Deficiency Syndromes, 63(1), S44‑S48. https://doi.org/10.1097/QAI.0b013e318293067b
Borne, D., Tryon, J., Rajabiun, S., Fox, J., de Groot, A. et Gunhouse-Vigil, K. (2018). Mobile multidisciplinary HIV medical care for hard-to-reach individuals experiencing homelessness in San Francisco. American Journal of Public Health, 108, S528‑S530.
Braun, V. et Clarke, V. (2006). Using thematic analysis In psychology. Qualitative Research in Psychology, 3(2), 77‑101.https://doi.org/10.1191/1478088706qp063oa
Brisson, P. (2011). Les personnes qui utilisent des drogues par injection (UDI)* – Informations complémentaires. Institut national de santé publique du Québec. https://www.inspq.qc.ca/sites/default/files/documents/itss/fiche-udi.pdf
Brownrigg, B., Taylor, D., Phan, F., Sandstra, I., Stimpson, R., Barrios, R., Lester, R. et Ogilvie, G. (2017). Improving linkage to HIV care at low-threshold sti/hiv testing sites: an evaluation of the immediate staging pilot project in Vancouver, British Columbia. Canadian Journal of Public Health, 108(1), e79‑e84. https://doi.org/10.17269/cjph.108.5753
Carter, J., Zevin, B. et Lum, P. J. (2019). Low barrier buprenorphine treatment for persons experiencing homelessness and injecting heroin in San Francisco. Addiction Science & Clinical Practice, 14(1), 20‑20. https://doi.org/10.1186/s13722-019-0149-1
Champagne, F., Contandriopoulos, A.-P., Ste-Marie, G. et Chartrand, É. (2018). L’accessibilité aux services de santé et aux services sociaux au Québec. Portrait de la situation. École de santé publique et Institut de recherche en santé publique, Université de Montréal. http://www.irspum.umontreal.ca/Portals/0/Atlas_accessibilite %CC %81(reduit).pdf
Chatterjee, A., Obando, A., Strickland, E., Nestler, A., Harrington-Levey, R., Williams, T. et LaCoursiere-Zucchero, T. (2017). Shelter-based opioid treatment: increasing access to addiction treatment in a family shelter. American Journal of Public Health, 107(7), 1092‑1094.
https://doi.org/10.2105/AJPH.2017.303786
Christie, T. K. S., Murugesan, A., Manzer, D., O’Shaughnessey, M. V. et Webster, D. (2013). Evaluation of a low-threshold/high-tolerance methadone maintenance treatment clinic in Saint John, New Brunswick, Canada: one year retention rate and illicit drug use. Journal of Addiction, 2013, 753409. https://doi.org/10.1155/2013/753409
Clausen, T., Anchersen, K. et Waal, H. (2008). Mortality prior to, during and after Opioid Maintenance Treatment (OMT): a national prospective cross-registry study. Drug and Alcohol Dependence, 94(1‑3), 151‑157. https://doi.org/10.1016/j.drugalcdep.2007.11.003
Collins, A. B., Parashar, S., Hogg, R. S., Fernando, S., Worthington, C., McDougall, P., Turje, R. B. et McNeil, R. (2017). Integrated HIV care and service engagement among people living with HIV who use drugs in a setting with a community-wide treatment as prevention initiative : a qualitative study in Vancouver, Canada. Journal of the International AIDS Society, 20(1), 21407. https://doi.org/10.7448/IAS.20.1.21407
Comité consultatif spécial sur l’épidémie de surdoses d’opioïdes. (2020). Rapport national : Décès apparemment liés à la consommation d’opioïdes au Canada (de janvier 2016 à décembre 2019). Agence de la santé publique du Canada. https://sante-infobase.canada.ca/labo-de-donnees/surveillance-nationale-opioides-mortalite.html#citation
Damon, W., Small, W., Anderson, S., Maher, L., Wood, E., Kerr, T. et McNeil, R. (2017). « Crisis » and « Everyday » initiators: a qualitative study of coercion and agency in the context of methadone maintenance treatment initiation. Drug and Alcohol Review, 36(2), 253‑260. https://doi.org/10.1111/dar.12411
Dassieu, L. (2013). Les seuils de la substitution : Regard sociologique sur l’accès aux traitements de substitution aux opiacés. Psychotropes, 19(3‑4), 149‑172. https://doi.org/10.3917/psyt.193.0149
Dombrowski, J. C., Ramchandani, M., Dhanireddy, S., Harrington, R. D., Moore, A. et Golden, M. R. (2018). The Max Clinic: medical care designed to engage the hardest-to-reach persons living with HIV in Seattle and King County, Washington. AIDS Patient Care and STDs, 32(4), 149‑156. https://doi.org/10.1089/apc.2017.0313
Dubreucq, S., Chanut, F. et Jutras-Aswad, D. (2012). Traitement intégré de la comorbidité toxicomanie et santé mentale chez les populations urbaines : La situation montréalaise. Santé mentale au Québec, 37(1), 31. https://doi.org/10.7202/1012642ar
Edland-Gryt, M. et Skatvedt, A. H. (2013). Thresholds in a low-threshold setting: an empirical study of barriers in a centre for people with drug problems and mental health disorders. The International Journal on Drug Policy, 24(3), 257‑264. https://doi.org/10.1016/j.drugpo.2012.08.002
Essock, S. M., Mueser, K. T., Drake, R. E., Covell, N. H., McHugo, G. J., Frisman, L. K., Kontos, N. J., Jackson, C. T., Townsend, F. et Swain, K. (2006). Comparison of ACT and standard case management for delivering integrated treatment for co-occurring disorders. Psychiatric Services, 57(2), 12.
Evans, J. (2011). Exploring The (bio)political dimensions of voluntarism and care in the city: the case of a ‘low barrier’ emergency shelter. Health & Place, 17(1), 24‑32. https://doi.org/10.1016/j.healthplace.2010.05.001
Fernandez, J., McNeill, C., Haskew, M. et Orr, T. (2006). Low threshold: a future model for drug service provision ? an evaluation of the model used in South Islington drug services. Journal of Research in Nursing, 11(1), 42‑46. https://doi.org/10.1177/1744987106059581
Gauthier, G., Eibl, J. K. et Marsh, D. C. (2018). Improved treatment-retention for patients receiving methadone dosing within the clinic providing physician and other health services (onsite) versus dosing at community (offsite) pharmacies. Drug and Alcohol Dependence, 191, 1‑5. https://doi.org/10.1016/j.drugalcdep.2018.04.029
Gibson, B. A., Morano, J. P., Walton, M. R., Marcus, R., Zelenev, A., Bruce, R. D. et Altice, F. L. (2017). Innovative program delivery and determinants of frequent visitation to a mobile medical clinic in an urban setting. Journal of Health Care for the Poor & Underserved, 28(2), 643‑662.
https://doi.org/10.1353/hpu.2017.0065
Government of New-Brunswick. (2005). Methadone maintenance treatment guidelines for New Brunswick addiction services. https://www.gnb.ca/0378/pdf/methadone_guidelines-e.pdf
Gowing, L., Farrell, M. F., Bornemann, R., Sullivan, L. E. et Ali, R. (2011). Oral substitution treatment of injecting opioid users for prevention of HIV infection. Cochrane Database of Systematic Reviews. https:doi:10.1002/14651858.cd004145.pub4
Graham, H. L., Copello, A., Birchwood, M., Orford, J., McGovern, D., Mueser, K. T., Clutterbuck, D. R., Godfrey, E., Maslin, J., Day, E. et Tobin, D. (2006). A preliminary evaluation of integrated treatment for co-existing substance use and severe mental health problems: impact on teams and service users. Journal of Mental Health, 15(5), 577‑591. https://doi.org/10.1080/09638230600902633
Gryczynski, J., Mitchell, S. G., Jaffe, J. H., O’Grady, K. E., Olsen, Y. K. et Schwartz, R. P. (2014). Leaving buprenorphine treatment: patients’ reasons for cessation of care. Journal of Substance Abuse Treatment, 46(3), 356‑361. https://doi.org/10.1016/j.jsat.2013.10.004
Hall, G., Neighbors, C. J., Iheoma, J., Dauber, S., Adams, M., Culleton, R., Muench, F., Borys, S., McDonald, R. et Morgenstern, J. (2014). Mobile opioid agonist treatment and public funding expands treatment for disenfranchised opioid-dependent individuals. Journal of Substance Abuse Treatment, 46(4), 511‑515. https://doi.org/10.1016/j.jsat.2013.11.002
Harris, J. et McElrath, K. (2012). Methadone as social control: institutionalized stigma and the -prospect of recovery. Qualitative Health Research, 22(6), 810‑824. https://doi.org/10.1177/1049732311432718
Hawker, S., Payne, S., Kerr, C., Hardey, M. et Powell, J. (2002). Appraising the evidence: reviewing disparate data systematically. Qualitative Health Research, 12(9), 1284‑1299. https://doi.org/10.1177/1049732302238251
Hay, B., Henderson, C., Maltby, J. et Canales, J. J. (2017). Influence of peer-based needle exchange programs on mental health status in people who inject drugs: a nationwide New Zealand study. Frontiers in Psychiatry, 7. https://doi.org/10.3389/fpsyt.2016.00211
Health Canada. (2002). Best practices—methadone maintenance treatment. https://www.publicsafety.gc.ca/lbrr/archives/cn2493-eng.pdf
Hyppolite, S.-R., Lauzier, S., Lefrançois, C., Manceau, L. M., Blain, S., Bouchard, S., Goyer, M.-E., Amar, M., Bérubé, A., Desponts, S., Frappier, P., Leclerc, S., Michaud, A.-M., Robert, M., Rodrigue, M., Shink, N., Vermette, S., Castel, J., Boissy, F., … d’Avignon, G. (2019). Favoriser l’accès et la qualité des services offerts aux personnes marginalisées—Volet 2 : Étude descriptive et comparative de trois initiatives québécoises qui visent à offrir des soins et des services de santé de proximité aux personnes marginalisées. Réseau de connaissance en services et soins de santé intégrés de première ligne
au Québec (Réseau-1). http://reseau1quebec.ca/wp-content/uploads/2018/02/Hyppolite-Dupere_Rapport-VF-2019-01-25.pdf
Institut national d’excellence en santé et services sociaux (INESSS). (2019, 27 septembre).
La prise de décision partagée : Une approche gagnante. https://www.inesss.qc.ca/outils-cliniques/outils-cliniques/soutenir-la-prise-de-decision-partagee.html
Islam, M., Shanahan, M., Topp, L., Conigrave, K. M., White, A. et Day, C. A. (2013). The cost of providing primary health-care services from a needle and syringe program: a case study. Drug and Alcohol Review, 32(3), 312‑319. https://doi.org/10.1111/dar.12019
Islam, M., Topp, L., Conigrave, K. M. et Day, C. A. (2013). Defining a service for people who use drugs as ’low-threshold’: what should be the criteria ? The International Journal on Drug Policy, 24(3), 220‑222. https://doi.org/10.1016/j.drugpo.2013.03.005
Islam, M., Topp, L., Conigrave, K. M., White, A., Haber, P. S. et Day, C. A. (2013). Are primary health care centres that target injecting drug users attracting and serving the clients they are designed for ? A case study from Sydney, Australia. The International Journal on Drug Policy, 24(4), 326‑332.
https://doi.org/10.1016/j.drugpo.2012.06.002
Kerr, T., Oleson, M., Tyndall, M. W., Montaner, J. et Wood, E. (2005). A description of a peer-run supervised injection site for injection drug users. Journal of Urban Health: Bulletin of the New York Academy of Medicine, 82(2), 267‑275. https://doi.org/10.1093/jurban/jti050
Kimber, J., Mattick, R. P., Kaldor, J., van Beek, I., Gilmour, S. et Rance, J. A. (2008). Process and predictors of drug treatment referral and referral uptake at the Sydney medically supervised injecting centre. Drug and Alcohol Review, 27(6), 602‑612. https://doi.org/10.1080/09595230801995668
Kourounis, G., Richards, B. D. W., Kyprianou, E., Symeonidou, E., Malliori, M.-M. et Samartzis, L. (2016). Opioid substitution therapy: lowering the treatment thresholds. Drug and Alcohol Dependence, 161, 1‑8. https://doi.org/10.1016/j.drugalcdep.2015.12.021
Lamanna, D., Stergiopoulos, V., Durbin, J., O’Campo, P., Poremski, D. et Tepper, J. (2018). Promoting continuity of care for homeless adults with unmet health needs: the role of brief interventions. Health & Social Care in the Community, 26(1), 56‑64. https://doi.org/10.1111/hsc.12461
Langendam, M. W., van Brussel, G. H. A. et Coutinho, R. A. (2001). The impact of harm-reduction-based methadone treatment on mortality among heroin users. American Journal of Public Health, 91(5), 774‑780. https://doi.org/10.2105/AJPH.91.5.774
Leclerc, P., Roy, É, Morissette, C., Alary, M., Parent, R. et Blouin, K. (2019). Surveillance des maladies infectieuses chez les Utilisateurs de Drogues par Injection—Le réseau SurvUDI : Épidémiologie du VIH 1995-2017—Épidémiologie du VHC 2003-2017. Institut national de santé publique du Québec. https://www.inspq.qc.ca/sites/default/files/publications/2516_surveillance_maladies_infectieuses_utiisateurs_drogue_injection.pdf.
Lee, S., Castella, A. de, Freidin, J., Kennedy, A., Kroschel, J., Humphrey, C., Kerr, R., Hollows, A., Wilkins, S. et Kulkarni, J. (2010). Mental health care on the streets: an integrated approach. The Australian and New Zealand Journal of Psychiatry, 44(6), 505‑512.
Little, J. et Franskoviak, P. (2010). So glad you came ! Harm reduction therapy in community settings. Journal of Clinical Psychology, 66(2), 175‑188. https://doi.org/10.1002/jclp.20673
Mason, K., Dodd, Z., Sockalingam, S., Altenberg, J., Meaney, C., Millson, P. et Powis, J. (2015). Beyond viral response: a prospective evaluation of a community-based, multi-disciplinary, peer-driven model of HCV treatment and support. The International Journal on Drug Policy, 26(10), 1007‑1013. https://doi.org/10.1016/j.drugpo.2015.04.012
Millson, P., Challacombe, L., Villeneuve, P. J., Strike, C. J., Fischer, B., Myers, T., Shore, R. et Hopkins, S. (2007). Reduction in injection–related HIV risk after 6 months in a low-threshold methadone treatment program. AIDS Education and Prevention, 19(2), 124‑136.
https://doi.org/10.1521/aeap.2007.19.2.124
Milne, R., Price, M., Wallace, B., Drost, A., Haigh-Gidora, I., Nezil, F. A. et Fraser, C. (2015). From principles to practice: description of a novel equity-based HCV primary care treatment model for PWID. The International Journal on Drug Policy, 26(10), 1020‑1027.
https://doi.org/10.1016/j.drugpo.2015.07.009
Ministère de la Santé et des Services sociaux. (s. d.). Usagers ayant reçu des services de réadaptation dans le cadre d’un traitement de substitution entre le 1er avril 2012 et le 31 mars 2018 [document -inédit]. Ministère de la Santé et des Services Sociaux.
Ministère de la Santé et des Services sociaux. (2018). Cadre de référence de l’approche de partenariat entre les usagers, leurs proches et les acteurs en santé et en services sociaux. Gouvernement du Québec. http://publications.msss.gouv.qc.ca/msss/fichiers/2018/18-727-01W.pdf
Ministry of Health of New Zealand. (2014). New Zealand practice guidelines for opioid substitution treatment. https://www.health.govt.nz/system/files/documents/publications/nz-practice-guidelines-opioid-substitution-treatment-apr14-v2.pdf
Moriarty, H., Kemp, R. et Robinson, G. (2001). Hepatitis services at an injecting drug user outreach clinic. The New Zealand Medical Journal, 114(1128), 105‑106.
Nanhou, V. et Desrosiers, H. (2019). Portrait statistique des adultes de 18 à 65 ans sans diplôme d’études secondaires au Québec. Résultats du Programme pour l’évaluation internationale des -compétences des adultes (PEICA) 2012. Institut de la statistique du Québec. http://www.stat.gouv.qc.ca/statistiques/education/alphabetisation-litteratie/peica-portrait-adultes-sans-diplome-etudes-secondaires.pdf
Newman, A. I., Beckstead, S., Beking, D., Finch, S., Knorr, T., Lynch, C., MacKenzie, M., Mayer, D., Melles, B. et Shore, R. (2013). Treatment of chronic hepatitis c infection among current and former injection drug users within a multidisciplinary treatment model at a community health centre. Canadian Journal of Gastroenterology, 27(4), 217‑223.
Norman, J., Walsh, N. M., Mugavin, J., Stoové, M. A., Kelsall, J., Austin, K. et Lintzeris, N. (2008). The acceptability and feasibility of peer worker support role in community-based HCV treatment for injecting drug users. Harm Reduction Journal, 5(1), 8. https://doi.org/10.1186/1477-7517-5-8
Organisation mondiale de la santé. (2009a). Combler le fossé en une génération : Instaurer l’équité en santé en agissant sur les déterminants sociaux de la santé : Rapport final de la Commission des déterminants sociaux de la Santé. http://whqlibdoc.who.int/publications/2009/9789242563702_fre.pdf.
Organisation mondiale de la santé. (2009b). Guidelines for the psychosocially assisted pharmacological treatment of opioid dependence. https://www.who.int/-substance_abuse/publications/opioid_dependence_guidelines.pdf
Paillé, P. et Mucchielli, A. (2012). Chapitre 11 – L’analyse thématique. Dans L’analyse qualitative en sciences humaines et sociales (p. 231‑314). Armand Colin. https://www.cairn.info/l-analyse–qualitative-en-sciences-humaines–9782200249045-p-231.htm
Penn, R. A., Strike, C. et Mukkath, S. (2016). Building recovery capital through peer harm reduction work. Drugs and Alcohol Today, 16(1), 84‑94. https://doi.org/10.1108/DAT-08-2015-0039
Perreault, M., Héroux, M.-C., White, N. D., Lauzon, P., Mercier, C. et Rousseau, M. (2007). Rétention en traitement et évolution de la clientèle d’un programme montréalais de substitution à la méthadone à exigences peu élevées. Canadian Journal Of Public Health, 98(1), 33‑36.
https://doi.org/10.1007/BF03405382
Poliquin, H. (2017). Penser et percevoir autrement les personnes qui font usage de drogues par -injection. Drogues, santé et société, 16(2), 104-124. https://doi.org/10.7202/1041855ar
Poliquin, H., Dassieu, L., Perreault, M. et Bertrand, K. (2018). Le traitement de la dépendance aux opioïdes vu par des personnes qui font activement usage de drogues par injection à Montréal. Psychotropes, 24(3), 111‑134. https://doi.org/10.3917/psyt.243.0111
Powers, C., Comfort, M., Lopez, A. M., Kral, A. H., Murdoch, O. et Lorvick, J. (2017). Addressing -structural barriers to HIV care among triply diagnosed adults: project Bridge Oakland. Health & Social Work, 42(2), e53‑e61. https://doi.org/10.1093/hsw/hlx013
Santé Canada. (2001). « Certaines circonstances ». Équité et sensibilisation du système de soins de santé quant aux besoins des populations minoritaires et marginalisées. http://publications.gc.ca/collections/collection_2012/sc-hc/H39-618-2002-fra.pdf
Schütz, A., Moser, S., Schwanke, C., Schubert, R., Luhn, J., Gutic, E., Lang, T., Schleicher, M., Haltmayer, H. et Gschwantler, M. (2018). Directly observed therapy of chronic hepatitis c with ledipasvir/sofosbuvir in people who inject drugs at risk of nonadherence to direct-acting antivirals. Journal of Viral Hepatitis, 25(7), 870‑873. https://doi.org/10.1111/jvh.12857
Shanley, J., Richardson, A. M. et Sherval, J. (2003). Evaluation of a pilot low threshold methadone -programme. Journal of Substance Use, 8(4), 271‑278. https://doi.org/10.1080/14659890310001636747
Shemilt, M., Langlois, É., Dubé, M.-A., Gagné, M., Perron, P.-A. et Dubé, P.-A. (2017). Décès attribuables aux intoxications par opioïdes au Québec, 2000 à 2012 – mise à jour 2013-2016. Institut national de santé publique du Québec. https://www.inspq.qc.ca/sites/default/files/publications/2298_deces_attribuables_opioides.pdf
Sorsa, M. A., Kiikkala, I. et Åstedt-Kurki, P. (2018). Engagement in help-seeking of dual diagnosed mothers at a low-threshold service: grasping life through co-created opportunities. Advances in Dual Diagnosis, 11(2), 88‑100. https://doi.org/10.1108/ADD-11-2017-0025
Stancliff, S., Joseph, H., Fong, C., Furst, T., Comer, S. D. et Roux, P. (2012). Opioid maintenance treatment as a harm reduction tool for opioid-dependent individuals in New York City: the need to expand access to buprenorphine/naloxone in marginalized populations. Journal of Addictive Diseases, 31(3), 278‑287. https://doi.org/10.1080/10550887.2012.694603
Strike, C., Millson, M., Hopkins, S. et Smith, C. (2013). What is low threshold methadone maintenance treatment ? The International Journal on Drug Policy, 24(6), e51-56. https://doi.org/10.1016/j.drugpo.2013.05.005
Substance Abuse and Mental Health Administration (SAMHSA). (2014). SAMHSA’s concept of trauma and guidance for a trauma-informed approach. https://store.samhsa.gov/product/SAMHSA-s-Concept-of-Trauma-and-Guidance-for-a-Trauma-Informed-Approach/SMA14-4884.html
Substance Abuse and Mental Health Administration (SAMHSA). (2015). Federal guidelines for opioid treatment programs. https://store.samhsa.gov/product/Federal-Guidelines-for-Opioid-Treatment-Programs/PEP15-FEDGUIDEOTP
Taha, S., Santé Canada et Centre canadien sur les dépendances et l’usage de substances. (2018). Pratiques exemplaires dans le continuum des soins pour le traitement du trouble lié à l’usage d’opioïdes. Centre canadien sur les dépendances et l’usage de substances. http://publications.gc.ca/collections/collection_2018/sc-hc/H17-4-2018-fra.pdf
van Beek, I. (2007). Case study: accessible primary health care–a foundation to improve health outcomes for people who inject drugs. The International Journal on Drug Policy, 18(4), 329‑332. https://doi.org/10.1016/j.drugpo.2006.11.005
Villeneuve, P. J., Challacombe, L., Strike, C. J., Myers, T., Fischer, B., Shore, R., Hopkins, S. et Millson, P. E. (2006). Change in health related quality of life of opiate users in low-threshold methadone programs. Journal of Substance Use, 11(2), 137‑149. https://doi.org/10.1080/14659890500256945
Wood, S. et Austin, S. (2009). Building bridges in Bridgeport for HIV-positive substance abusers. Journal of HIV/AIDS & Social Services, 8(1), 20‑34. https://doi.org/10.1080/15381500902736129
Tous droits réservés © Drogues, santé et société, 2021








